Gesundheit heute
Tumordiagnostik
Egal, ob der Krebsverdacht aufgrund von Beschwerden des Betroffenen oder einer Früherkennungsmaßnahme entstanden ist, die ersten „Beweise“ für das Vorhandensein eines Tumors liefern in der Regel die bildgebenden Verfahren und die Endoskopie. Letztere ermöglicht gleichzeitig die Entnahme einer kleinen Gewebeprobe für die feingewebliche Untersuchung. Ist dann sicher, dass es sich um einen bösartigen Tumor handelt, folgen weitere Untersuchungen, um dessen genaue Ausbreitung zu erfassen, die zur exakten Therapieplanung erforderlich ist.
Bildgebende Verfahren
Röntgenuntersuchungen, Ultraschall, CT und Kernspin sind wichtige Untersuchungen zur Diagnose und Erfassung der Ausdehnung eines Tumors. Für nahezu jeden Tumor gibt es von Fachgesellschaften erarbeitete Leitlinien, die vorgeben, welche Untersuchungen vor Beginn der Therapie notwendig sind. Neben diesen Leitlinien bestimmen aber auch die Beschwerden Betroffener, welche Untersuchungen notwendig sind. Bei Knochenschmerzen sollten z. B. die schmerzenden Knochen mittels Röntgenaufnahmen und eventuell Knochenszintigraphie dargestellt werden, um Knochenmetastasen auszuschließen.
Tumormarker
Tumormarker sind Substanzen in Geweben oder Körperflüssigkeiten, die bei erhöhter Konzentration auf einen Tumor hinweisen, ihn jedoch nicht beweisen. Ihre Spezifität ist also niedrig. So sind etwa die Marker CEA (Tumormarker für Darmkrebs) und CA 19–9 (erhöht u. a. beim Bauchspeicheldrüsenkrebs) auch bei einer schweren Leberschädigung erhöht und deshalb nicht für einen bösartigen Tumor beweisend.
Umgekehrt gibt es für die häufigsten bösartigen Tumoren keine Tumormarker, die regelmäßig erhöht sind, wenn der Krebs im Körper wächst – auch die Sensitivität der derzeit verfügbaren Tumormarker ist also niedrig.
Die wichtigsten Tumormarker sind AFP (Alpha-Fetoprotein), Beta-HCG, die verschiedenen Carbohydrat-Antigene (CA), Kalzitonin, CEA, CYFRA 21-1, NSE (Neuronenspezifische Enolase), PSA (Prostataspezifisches Antigen), SCC (Squamous cell carcinoma Antigen) und Thyreoglobulin.
Aus diesen Gründen kann von den zahlreichen Tumormarkern nur einer als Suchtest im Blut (zum Screening) verwendet werden, und das auch nur mit so großen Einschränkungen, dass er nicht von den Kassen gezahlt wird: das Prostataspezifische Antigen (PSA) bei der Suche nach einem Prostatakarzinom. Ihren größten Wert haben die Tumormarker in der Verlaufsbeurteilung und Nachsorge – ist etwa ein Tumormarker zum Zeitpunkt der Krebsdiagnose erhöht gewesen, sodann unter der Behandlung stark abgefallen, um vier Jahre später wieder steil anzusteigen, besteht dringender Verdacht auf ein Tumorrezidiv.
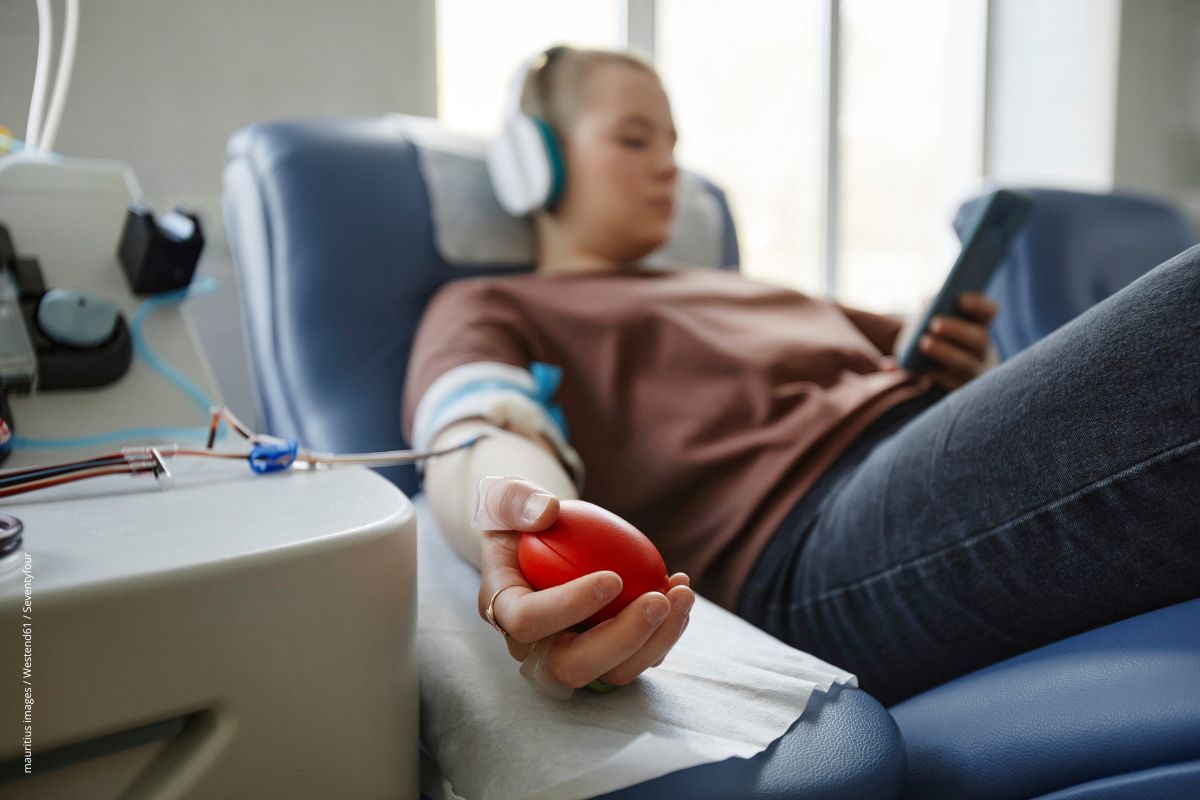
Regelmäßige Blutspenden regen das Knochenmark an und sollen vor Blutkrebs schützen.
Blutspenden als Schutz vor Blutkrebs?
Gesunde Reaktion
Wer Blut spendet, tut nicht nur etwas Gutes für die Allgemeinheit: Möglicherweise schützen regelmäßige Blutspenden auch vor Krebs.
Blutproduktion auf Hochtouren
Wenn der Körper Blut verliert, läuft die Produktion neuer Blutzellen im Knochenmark auf Hochtouren. Das geschieht auch bei regelmäßigen Blutspenden. Theoretisch könnte durch die starke Aktivierung der Stammzellen im Knochenmark die Mutation zu bösartigen Zellen gefördert werden – also die Gefahr für Blutkrebs (Leukämie) ansteigen. Dass womöglich das Gegenteil der Fall ist, konnte eine Gruppe von Forschenden jetzt zeigen.
Unterschiedliche Mutationen
Sie verglichen die Blutproben von 219 älteren Männern, die in ihrem Leben mehr als 100 Mal Blut gespendet hatten mit denen von 217 Männern und Frauen, die dies im gleichen Zeitraum nur bis zu 10 Mal getan hatten. Die genetische Vielfalt der Blutzellen war in beiden Gruppen gleich groß. Das bedeutet, dass die im Alters zunehmenden Veränderungen am Erbgut etwa gleich häufig waren. Unterschiede zeigten sich jedoch, wo diese Mutationen auftraten.
Bei den Vielspendern zeigten sich die Mutationen insbesondere an den Regionen des Erbguts, die bekanntermaßen keinen Blutkrebs begünstigen. Bei den anderen Studienteilnehmenden waren dagegen riskante, präleukämische Veränderungen häufiger.
Vorzeichen für Blutkrebs
Das unterstrich auch der Tierversuch: Es zeigte sich, dass die in Mäuse injizierten Stammzellen der Vielspender das Wachstum normaler gesunder roter Blutkörperchen förderten. Die Zellen der Wenigspender*innen, also die Zellen mit präleukämischen Veränderungen, lösten dagegen einen deutlichen Anstieg weißer Blutkörperchen aus. Das wird als mögliches Vorzeichen für Blutkrebs interpretiert.
Diesen Versuchen zufolge führt die Reaktion auf häufige Blutspenden nicht zu bösartigen Mutationen in den Stammzellen, sondern zu einer gesunden Blutproduktion. Regelmäßiges Blutspenden könnte dadurch vor Blutkrebs schützen, mutmaßen die Forscher*innen.
Quelle: Blood

