Gesundheit heute
Osteochondrosis dissecans
Osteochondrosis dissecans (O. D.): Absterben kleiner Knorpel-Knochen-Teile, bevorzugt im Knie-, Sprung- oder Ellenbogengelenk. Wenn sich diese Teile aus dem Knochenverbund lösen, wandern sie als Gelenkmäuse (Gelenkkörper) frei im Gelenk umher und führen dort zu Schmerzen und Einklemmungserscheinungen. Betroffen sind meist jüngere Erwachsene. Bei jungen Patienten und kleinen Herden kommen Spontanheilungen vor, ansonsten sind meist Operationen erforderlich.
Leitbeschwerden
- Schmerzen im Kniegelenk
- Wiederkehrende Schwellungen (Gelenkergüsse)
- Plötzliche Gelenkblockaden durch Einklemmung der Gelenkmaus (Blockierung), nach Schütteln oft wieder gelöst.
Wann zum Arzt
In den nächsten Tagen bei Schmerzen im Knie, die länger als 3 Tage dauern.
Sofort bei schmerzhaften Bewegungseinschränkungen des Knies, die mit einem Blockierungsgefühl verbunden sind.
Die Erkrankung
Ein Absterben kleiner oberflächennaher Knorpel-/Knochenanteile kommt in verschiedenen Gelenken vor, am häufigsten im Kniegelenk (Abb.) an der inneren Rolle des Oberschenkelknochens. Die Ursache ist nicht geklärt. Nach einer verbreiteten Theorie wird vermutet, dass wiederkehrende Impulsbelastungen des Kniegelenks eine wichtige Rolle spielen. Solche Impulse treten besonders bei Sportarten mit wiederholten Abstopp- oder Stoßbewegungen auf (z. B. bei Fußball, Tennis).
Das meist linsengroße abgestorbene Knochenstück löst sich mit der Zeit aus dem Verbund und wandert als Gelenkmaus im Gelenk umher. Dieser Prozess verursacht anfangs wenig Beschwerden. Erst wenn sich die Maus verkeilt und eine Blockierung des Gelenks verursacht, fällt die Erkrankung auf. Meist gelingt es, durch Schütteln oder vorsichtiges Beugen und Strecken des Knies die Maus wieder aus der Einklemmung zu befreien und die Beschwerden damit aufzuheben. Wenn die Gelenkmaus jedoch längere Zeit unbehandelt bleibt, hinterlässt sie häufig Schäden am übrigen Knorpel. Liegt das Mausbett, also der Ursprung des abgelösten Knochenstücks (Dissekat), in der Hauptbelastungszone, entstehen mit der Zeit verschleißbedingte Veränderungen, die schließlich zu einer Kniegelenksarthose führen können. Gerade bei jüngeren Patienten oder kleinen Mäusen kommt die Erkrankung oft in einem frühen Stadium zum Stillstand oder heilt sogar vollständig.
Das macht der Arzt
Der Nachweis der Gelenkmaus gelingt nur dann mit einem Röntgenbild, wenn sie knöcherne Anteile enthält. Rein knorpelige Mäuse lassen sich im Kernspin darstellen.
Die langfristige Behandlung richtet sich nach dem Stadium der Erkrankung. Hat sich das abgestorbene Knochenstück noch nicht abgelöst, reicht manchmal eine 3-monatige Entlastung des betroffenen Beins zur Heilung aus. Alle anderen Fälle verlangen eine Operation im Rahmen einer Kniespiegelung (Arthroskopie). Bei frischen Ablösungen gelingt oft eine Wiederbefestigung (Refixation) der Maus, bei älteren Gelenkmäusen bleibt dagegen nur die Entfernung. Eine Anbohrung des Mausbetts dient im zweiten Fall dazu, die Bildung von Ersatzknorpel anzuregen und so langfristig das entstandene Loch zu füllen. Eine Alternative ist die Auffüllung des Defekts mit einer Knorpeltransplantation. Auch in frühen Krankheitsstadien setzt der Operateur oft Bohrungen, um abgestorbenes, aber noch nicht abgelöstes Knochengewebe wieder an die Blutversorgung anzubinden.
In Erprobung befindet sich die Mosaikplastik (OATS = Osteo-chondral autograft transplant system), bei der der Operateur Knorpel-Knochen-Zylinder aus wenig genutzten Gelenksregionen entnimmt und in die verschlissenen Gelenkpartien einsetzt. Dort heilen die Zylinder ein und ersetzen die fehlenden Knorpelpartien.
Die Prognose hängt im Wesentlichen ab vom Stadium der Erkrankung bei Therapiebeginn. Sie reicht von der vollständigen Ausheilung bis zum dauerhaften Defekt mit drohender Arthrose.
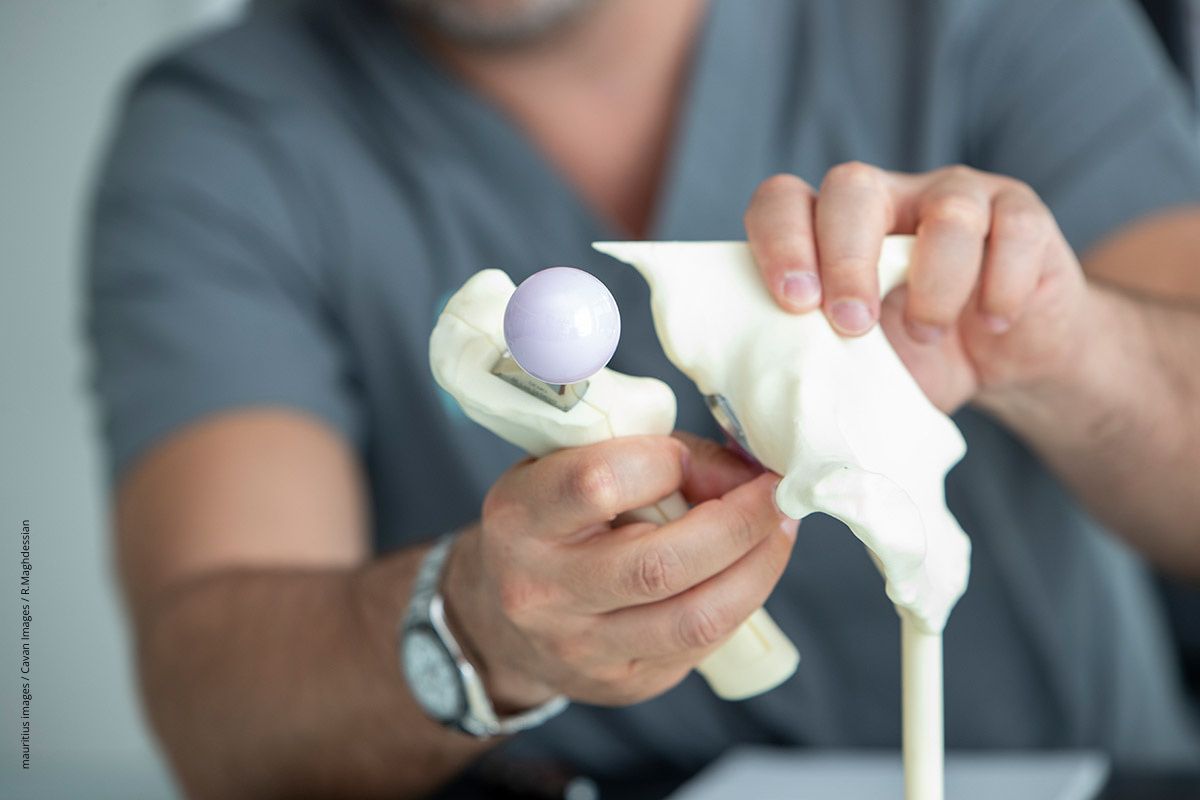
Das Einpflanzen einer künstlichen Hüfte und ihre Funktion werden häufig an Modellen aus Kunststoff erklärt.
Zweitmeinung zur Hüftprothese
Seit 2024 möglich
Bei ausgeprägter Arthrose wird oft das Einsetzen eines künstlichen Hüftgelenks empfohlen. Doch viele Betroffene sind unsicher, ob das wirklich die beste Maßnahme ist. Seit 2024 gibt´s Entscheidungshilfe: Wer eine Hüftprothese bekommen soll, kann sich auf Kassenkosten eine zweite Meinung dazu einholen.
Wenn nichts anderes mehr hilft
In Deutschland werden pro Jahr etwa 240 000 künstliche Hüftgelenke (Hüftendoprothese) eingesetzt. In etwa 75% wird der Gelenkersatz aufgrund von Arthrose nötig. Empfohlen wird eine neue Hüfte nur dann, wenn alle anderen Maßnahmen zur Behandlung der Arthrose ausgeschöpft sind. Dazu gehören schmerz- und entzündungshemmende Medikamente, Krankengymnastik, Physiotherapie und die Anpassung der Belastung.
Es ist nicht ganz einfach, bei einer Hüftgelenksarthrose den besten Zeitpunkt für das Einsetzen einer Endoprothese zu finden. Operiert man zu spät, kann das Ergebnis darunter leiden. Z.B. wenn das Gelenk schon zu eingesteift war, um durch die Prothese die volle Bewegung zurückzuerlangen. Oder wenn sich das Schmerzgedächtnis nicht „löschen“ lässt, Schmerzen also trotz reibungslos funktionierender neuer Hüfte weiter bestehen bleiben. In seltenen Fällen ist vielleicht auch der Gelenkersatz gar nicht die richtige Entscheidung für die Betroffene.
Anspruch auf eine qualifizierte zweite Meinung
Auch wenn die behandelnde Ärzt*in nach bestem Wissen und Gewissen zum Hüftersatz rät – oft bleibt bei den Betroffenen eine gewisse Unsicherheit zurück. Da hilft eine neue Entscheidung des Gemeinsamen Bundesausschusses (GbA). Danach haben gesetzlich Krankenversicherte in Zukunft das Recht, sich eine zweite Meinung einzuholen, wenn ihnen ein Hüftgelenksersatz oder der Austausch ihrer Hüftprothese empfohlen wird. Die Kosten dafür übernimmt die Krankenkasse.
Ärzt*innen für die Zweitmeinung findet man im Netz
Die Zweitmeinung gibt es von speziell qualifizierte Fachärzt*innen, im Fall der Hüftgelenksprothese z.B. aus dem Bereich der Orthopädie und Unfallchirurgie. Sie beraten die Patient*innen darüber, ob der geplante Eingriff medizinisch notwendig ist und ob es eventuell doch Behandlungsalternativen gibt.
Zweitmeinungsberechtigte Ärzt*innen findet man im Internet unter www.116117.de/zweitmeinung. Auch die Krankenkassen beraten darüber, wer in der Nähe eine Zweitmeinung abgeben darf. Zu welchem der ermächtigten Fachleute man schließlich geht, entscheidet die Betroffene dann selbst.
Quellen: GbA, Ärztezeitung

