Gesundheit heute
[Ober-]Schenkelhalsbruch
[Ober-]Schenkelhalsbruch (Schenkelhalsfraktur, collare Femurfraktur): Bruch des Schenkelhalses, der Verbindung zwischen Hüftkopf und Schaft des Oberschenkelknochens. Zu den körpernahen Oberschenkelbrüchen zählen außerdem Brüche in Höhe der Rollhügel (pertrochantäre Femurfrakturen) und knapp unterhalb der Rollhügel (subtrochantäre Femurfrakturen).
Es ist der häufigste Knochenbruch bei älteren Menschen, in Deutschland trifft es jedes Jahr 1 % der über 65-Jährigen. Die eigentlichen Ursachen der Brüche sind meistens Stürze zu Hause, fast immer ist eine Osteoporose der wichtigste Begleitfaktor. In seltenen Fällen kann ein Bruch auch schleichend, d. h. ganz ohne Sturz, oder im Rahmen einer Krebsmetastase im Knochen auftreten. Behandelt wird fast immer operativ, die Ergebnisse reichen von weitgehender Beschwerdefreiheit bis zur Gehunfähigkeit. Jüngere Menschen erleiden Schenkelhalsbrüche dagegen fast ausschließlich im Rahmen von schweren Unfällen, meist mit sehr guten Heilungsaussichten.
Leitbeschwerden
- Starke Schmerzen in Leistengegend, Hüfte und/oder oberem Oberschenkel nach einem Sturz, aber auch ohne jede erkennbare Ursache
- Gehen oder Stehen meist nicht möglich
- Beinanheben im Liegen schmerzhaft
- Verkürzung und Drehung des Beins nach außen (sichtbar im Liegen)
- Selten Blutergüsse und Schwellungen über dem Hüftgelenk.
Wann zum Arzt
Sofort den hausärztlichen Notdienst oder Hausarzt rufen bei starken Schmerzen in Leiste und Oberschenkel, die Gehen oder Stehen unmöglich machen.
Die Erkrankung
Der Verletzungsmechanismus ist fast immer eine direkte Gewalteinwirkung am körpernahen Oberschenkel. Bei jungen Menschen ist der Knochen sehr stabil. Bei ihnen ist, damit es zum Bruch kommt, eine große Krafteinwirkung notwendig, z. B. im Zusammenhang mit einem Unfall. Bei älteren Menschen dagegen ist der Knochen durch den altersbedingten Knochenschwund (Osteopenie) geschwächt, so dass banale Stürze auf die Hüfte schwere Brüche zur Folge haben können. Vor allem bei älteren Frauen ist dieser Knochenschwund krankhaft ausgeprägt (= Osteoporose), deshalb sind sie viel häufiger als Männer von derartigen Brüchen betroffen. Selten führt eine krebsbedingte Knochenzerstörung zu einem Bruch am körpernahen Oberschenkel (pathologische Fraktur).
Die Einteilung der Schenkelhalsbrüche erfolgt einerseits nach dem Ort des Bruchs in kopfnahe, mediale Brüche und kopfferne, laterale Brüche, andererseits nach dem Verlauf der Bruchlinie (steil/flach). Bei pertrochantären Frakturen liegt der Bruch im Bereich der Rollhügel, bei subtrochantären knapp unterhalb derselben. Eine weitere, für die Behandlung wichtige Einteilung unterscheidet instabile Brüche von stabilen, eingestauchten Brüchen. Stabile Brüche verursachen oft nur geringe oder untypische Beschwerden, z. B. im Bereich des Knies, und lassen sich manchmal konservativ behandeln. Dagegen führen instabile Brüche immer zu starken Leistenschmerzen, die bei jedem Bewegungs- oder Belastungsversuch zunehmen. Ohne operative Behandlung verurteilen sie den Betroffenen zur dauerhaften Bettlägerigkeit.
Doch auch mit Operation ist ein körpernaher Oberschenkelbruch eine schwere und komplikationsreiche Verletzung. Das liegt daran, dass die betroffenen Menschen meistens älter und oft schon vor der Verletzung geschwächt sind. Operationskomplikationen sind Infektionen, Gefäß- und Nervenverletzungen, Nicht-Heilen des Bruches und - bei hüftnahmen Operationen gefürchtet - die Thrombosen und Lungenembolien. Hüftnekrosen drohen insbesondere bei medialen Schenkelhalsfrakturen.
Das macht der Arzt
Diagnosesicherung. Die Diagnose ergibt sich aus der klinischen Untersuchung und wird durch Röntgenaufnahmen gesichert. Nur in seltenen Fällen ist ein CT oder Kernspin erforderlich.
Konservative Therapie. Eine konservative Behandlung kommt für die eher seltenen stabilen Brüche in Frage. Dabei dürfen die Patienten von Beginn an mit Gehstützen aufstehen, erhalten bei Bedarf Schmerzmittel und dürfen je nach Einschätzung der Ärzte teilweise oder voll belasten. Die Bruchheilung benötigt 2-3 Monate. Manchmal kommt es vor, dass ein anfangs stabiler Bruch in einen instabilen übergeht, etwa wenn eingestauchte Knochen-Fragmente von einander abrutschen. Der Betroffene spürt stärkere Schmerzen und kann das Bein plötzlich nicht mehr belasten. Dann ist wie bei allen anderen instabilen Frakturen eine Operation nötig.
Operative Therapie. Die Operation hat immer zwei Ziele: Zum einen, dem Patienten das sofortige Wiederaufstehen zu ermöglichen, das Bein mindestens teilweise belastbar zu machen und damit die Bettlägerigkeit abzukürzen. Zum anderen, soweit sinnvoll, das eigene Hüftgelenk zu erhalten. Widersprechen sich beide Ziele, dann ist abzuwägen, welches der beiden Vorrang hat. Bei Patienten unter 65 Jahren hat die Erhaltung des Hüftgelenks eher Priorität - hier lohnt eine aufwendige Nachbehandlung mit länger dauernder Stockentlastung.
Umgekehrt können alte und kranke Patienten häufig nicht konsequent an Stöcken, Gehböcken oder Gehwagen entlasten, weil ihnen die nötige Kraft in den Armen, die Koordination oder - z. B. bei einer Demenz - die Einsicht dazu fehlt. Dann hat eine intensive Nachbehandlung mit wochenlangen Einschränkungen keinen Sinn, und die Ärzte empfehlen einen sofortigen (Teil-)Ersatz des Hüftgelenks. Damit ist meistens eine Belastung schon wenige Tage nach der Operation möglich. Nur in besonders komplizierten Fällen kommt es vor, dass eine Belastungsstabilität auch durch eine Operation nicht erreicht wird. Dann ist eine längere Zeit im Bett und im Rollstuhl mit der Gefahr verbunden, dass der Betroffene währenddessen so viel Muskel- und Lebenskraft einbüßt, dass er auch nach Ausheilen des Bruches nicht mehr selbständig gehen kann.
Mediale Schenkelhalsfrakturen sind ein Sonderfall: Hier reißen manchmal die Blutgefäße, die den Hüftkopf ernähren. Der Kopf stirbt daraufhin ab. Auch wenn die Blutgefäße den Bruch unbeschadet überstehen, bildet sich mitunter ein Bluterguss im Gelenk, der die Blutversorgung des Hüftkopfes abdrückt. Um das Hüftgelenk zu retten, muss der Arzt in so einem Fall notfallmäßig innerhalb von 6 Stunden operieren. Wird der Hüftkopf anschließend normal durchblutet, kann der Bruch heilen und das Hüftgelenk bleibt erhalten. Stirbt der Kopf ab, heilt der Bruch nicht, und der Arzt muss 6-24 Monate nach der ersten OP ein künstliches Hüftgelenk einsetzen - auch bei jungen Betroffenen.
Als Operationstechniken sind heute gebräuchlich:
- Verschrauben des Bruchs mit drei Schrauben, nur möglich bei – in der Regel jüngeren – Patienten mit festem Knochen
- Verplatten und Verschrauben des Bruchs mit einer speziellen Kombination aus Platte und Schrauben (DHS, dynamische Hüftschraube) bei lateralen Schenkelhalsbrüchen und pertrochantären Frakturen
- Einbringen eines speziellen Nagels in den Markraum des Oberschenkelschafts und einer zugehörigen kräftigen Verbindungsschraube in Oberschenkelhals und -kopf (PFN, proximaler Femurnagel, Gamma-Nagel) bei lateralen Schenkelhalsbrüchen sowie per- und subtrochantären Frakturen
- Ersatz des Schenkelhalses durch eine Hüft-Totalendoprothese oder durch eine Hemiendoprothese, dies ist bei fast allen Brucharten möglich.
Ältere Patienten (ab 65 Jahren) erhalten meist einen Gelenkersatz, da das Hüftgelenk in der Regel bereits Verschleißerscheinungen zeigt und ein Erhalt deshalb keine Vorteile bringt.
Nachbehandlung. Nach der Operation gewährleistet oft ein kurzer Aufenthalt auf der Intensivstation eine gute Überwachung von betagten Patienten und somit einen möglichst komplikationslosen Verlauf. Sehr bald beginnt Krankengymnastik, um die durch die Operation geschwächte Muskulatur zu kräftigen und die Gelenke zu bewegen. Auch elektrische Motorschienen leisten hier gute Dienste. In der Regel ist es dem Patienten bereits am 2. Tag nach der Operation erlaubt, aufzustehen und erste Gehversuche zu unternehmen. Bei Verschraubungen und zementfreiem Gelenkersatz ist hierbei zunächst nur eine Teilbelastung der operierten Hüfte erlaubt.
Meist schließt sich nach der Entlassung aus dem Krankenhaus eine Anschlussheilbehandlung (AHB) oder eine intensive physiotherapeutische Behandlung (erweiterte ambulante Physiotherapie) an. Unterschiedliche Übungen, zum Teil an Geräten, trainieren die Muskulatur und die Koordination der Bewegungen. Diese Nachbehandlung ist ganz entscheidend für das Endergebnis.
Trotz all dieser Maßnahmen bleibt bei ~ 25 % der älteren Patienten die Gehfähigkeit so stark eingeschränkt, dass ihnen auch mit einer Gehhilfe, z. B. einem Rollator (fahrbares Gehgestell), ein eigenständiges Leben nicht mehr möglich ist. Der überwiegende Teil der Patienten erreicht jedoch eine Mobilität, die zumindest ausreichend ist, um den Alltag zu bewältigen. Jüngere Verletzte werden wieder ohne Einschränkungen beruflich und sportlich voll belastbar.
Vorsorge
Die entscheidenden Vorsorgemaßnahmen gelten dem wichtigsten Risikofaktor – der Osteoporose. Ältere Menschen mit Osteoporose ziehen sich Schenkelhalsbrüche oft schon bei häuslichen Stürzen zu. Um die Verletzungsgefahr abzumildern, stehen spezielle Hüftprotektoren zur Verfügung – der Körperform angepasste Polster, die sich in spezielle Hosen einschieben lassen. Sie senken bei sturzgefährdeten Patienten das Risiko eines Bruchs um bis zu 50 %. Um die Unfallgefahr zu minimieren, ist es außerdem wichtig, möglichst alle Stolperfallen zu beseitigen und notwendige Sehhilfen anzupassen.
Komplementärmedizin
Zur Linderung der Schmerzen sowie zur Unterstützung des Heilungsprozesses kommen bei Schenkelhals- bzw. Oberschenkelbrüchen als komplementärmedizinische Maßnahmen v. a. Magnettherapie, Homöopathie und Akupunktur infrage.
Weiterführende Informationen
- www.leitlinien.net – Stichwortsuche Schenkelhalsfraktur: Ärztliche Leitlinien zu Diagnostik und Therapie der medialen Schenkelhals- und der Femurfraktur.
- C. Koesling; U. Stiegler: Hüftgelenkersatz. Selbstständigkeit und Sicherheit im Alltag. Schulz-Kirchner, 2007. Praktische Tipps für ein Leben nach der Operation.
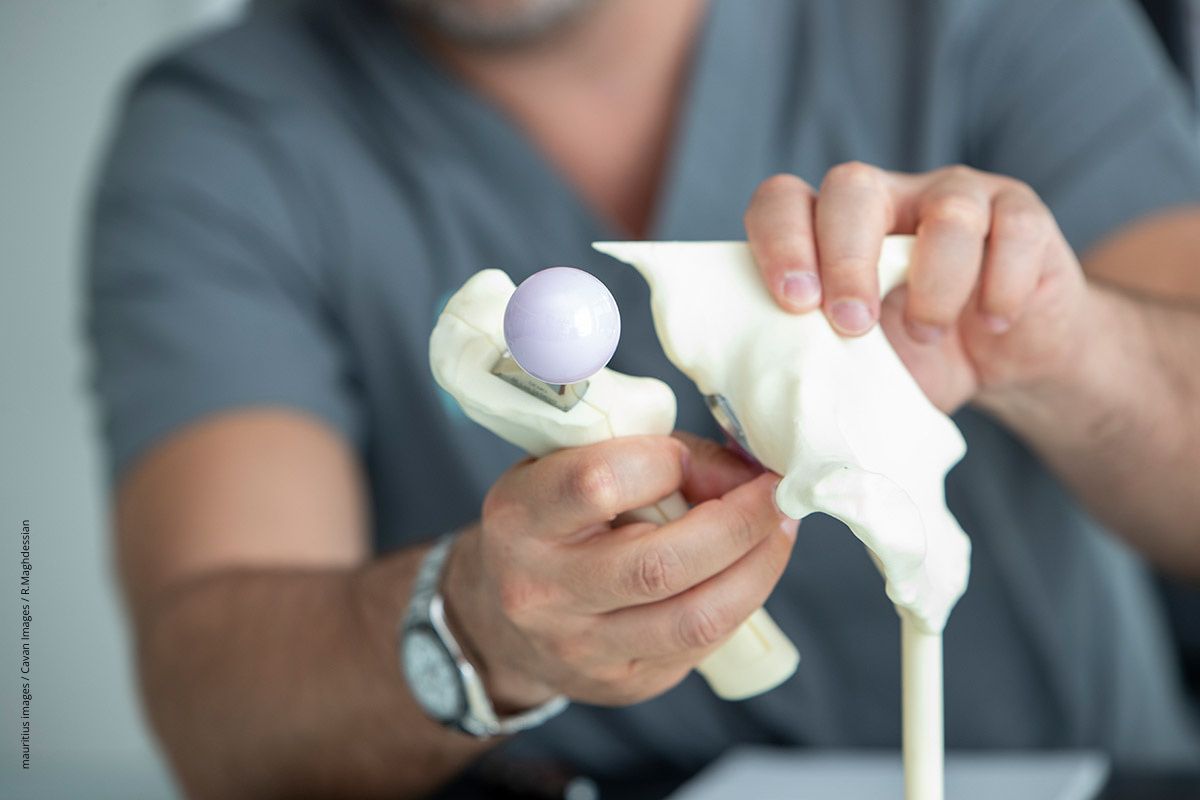
Das Einpflanzen einer künstlichen Hüfte und ihre Funktion werden häufig an Modellen aus Kunststoff erklärt.
Zweitmeinung zur Hüftprothese
Seit 2024 möglich
Bei ausgeprägter Arthrose wird oft das Einsetzen eines künstlichen Hüftgelenks empfohlen. Doch viele Betroffene sind unsicher, ob das wirklich die beste Maßnahme ist. Seit 2024 gibt´s Entscheidungshilfe: Wer eine Hüftprothese bekommen soll, kann sich auf Kassenkosten eine zweite Meinung dazu einholen.
Wenn nichts anderes mehr hilft
In Deutschland werden pro Jahr etwa 240 000 künstliche Hüftgelenke (Hüftendoprothese) eingesetzt. In etwa 75% wird der Gelenkersatz aufgrund von Arthrose nötig. Empfohlen wird eine neue Hüfte nur dann, wenn alle anderen Maßnahmen zur Behandlung der Arthrose ausgeschöpft sind. Dazu gehören schmerz- und entzündungshemmende Medikamente, Krankengymnastik, Physiotherapie und die Anpassung der Belastung.
Es ist nicht ganz einfach, bei einer Hüftgelenksarthrose den besten Zeitpunkt für das Einsetzen einer Endoprothese zu finden. Operiert man zu spät, kann das Ergebnis darunter leiden. Z.B. wenn das Gelenk schon zu eingesteift war, um durch die Prothese die volle Bewegung zurückzuerlangen. Oder wenn sich das Schmerzgedächtnis nicht „löschen“ lässt, Schmerzen also trotz reibungslos funktionierender neuer Hüfte weiter bestehen bleiben. In seltenen Fällen ist vielleicht auch der Gelenkersatz gar nicht die richtige Entscheidung für die Betroffene.
Anspruch auf eine qualifizierte zweite Meinung
Auch wenn die behandelnde Ärzt*in nach bestem Wissen und Gewissen zum Hüftersatz rät – oft bleibt bei den Betroffenen eine gewisse Unsicherheit zurück. Da hilft eine neue Entscheidung des Gemeinsamen Bundesausschusses (GbA). Danach haben gesetzlich Krankenversicherte in Zukunft das Recht, sich eine zweite Meinung einzuholen, wenn ihnen ein Hüftgelenksersatz oder der Austausch ihrer Hüftprothese empfohlen wird. Die Kosten dafür übernimmt die Krankenkasse.
Ärzt*innen für die Zweitmeinung findet man im Netz
Die Zweitmeinung gibt es von speziell qualifizierte Fachärzt*innen, im Fall der Hüftgelenksprothese z.B. aus dem Bereich der Orthopädie und Unfallchirurgie. Sie beraten die Patient*innen darüber, ob der geplante Eingriff medizinisch notwendig ist und ob es eventuell doch Behandlungsalternativen gibt.
Zweitmeinungsberechtigte Ärzt*innen findet man im Internet unter www.116117.de/zweitmeinung. Auch die Krankenkassen beraten darüber, wer in der Nähe eine Zweitmeinung abgeben darf. Zu welchem der ermächtigten Fachleute man schließlich geht, entscheidet die Betroffene dann selbst.
Quellen: GbA, Ärztezeitung

