Gesundheit heute
Fingerverrenkung
Fingerverrenkung (Fingergelenksluxation): Herausspringen eines Fingerknochens aus seinem Gelenk, erkennbar an Fehlstellung, Schwellung und Bewegungsunfähigkeit. Ursache sind starke Krafteinwirkungen auf den Finger wie zum Beispiel Stürze oder der heftige Aufprall eines Balls beim Ballsport. Gegen Schwellung und Schmerzen hilft sofortiges Ruhigstellen und Kühlen. Um bleibende Schäden zu vermeiden, muss der Finger zügig von einer Ärzt*in (und keinesfalls in Eigenregie!) wieder eingerichtet werden.
Symptome und Leitbeschwerden
- Schmerzen und Schwellung am Fingergelenk
- Sichtbare Fehlstellung
- Bewegungsunfähigkeit
- Evtl. Bluterguss
- Kribbeln oder andere Missempfindung, wenn durch die Verrenkung Nerven beeinträchtigt sind.
Wann in die Arztpraxis
Sofort, bei
- Fehlstellung im Bereich eines Fingergelenks.
Die Erkrankung
Die Fingergelenke verbinden die knöchernen Fingerglieder untereinander (Fingermittel- und Fingerendgelenke) und mit den Mittelhandknochen (Fingergrundgelenke). Sie sind umschlossen von Gelenkkapseln, die für die Stabilität und die Schmierung der Gelenke verantwortlich sind. Die Gelenkkapseln werden durch zahlreiche Bänder (siehe Bandverletzungen des Fingers) und Sehnen verstärkt, wodurch sie jeweils eine straffe, aber bewegliche Einheit bilden.
Bei sehr starker oder ungünstiger Gewalteinwirkung wird der Kapsel-Bandapparat überdehnt. In diesem Fall können Kapsel und Bänder die Knochen nicht mehr im Gelenk halten, der Finger ist ausgerenkt. Springt der Finger komplett aus dem Gelenk, spricht man von einer Luxation. Bei einer Subluxation (Teilverrenkung) verrutscht der Finger dagegen nur innerhalb des Gelenks.
Ursachen und Risikofaktoren
Typische Ursachen für eine Fingerverrenkung sind Stürze oder ungünstige bzw. starke Krafteinwirkung auf den Finger beim Sport. Begünstigt wird das Ausrenken aus dem Gelenk durch schwache Bänder und Sehnen, z. B. aufgrund
- altersbedingter Verschleißerscheinungen
- vorangegangener Fingerverrenkung
- angeborener Bindegewebserkrankungen (z. B. Marfan-Syndrom).
Auch Arthrose oder Rheuma können Gelenke so stark schädigen, dass sie leichter auskugeln.
Komplikationen
Begleitverletzungen sind bei starker Krafteinwirkung häufig. Beispiele sind der Kapselriss (Kapselverletzungen), Dehnung oder Risse von Sehnen oder Bändern (Bandverletzungen) oder geschlossene Quetschungen wie bei der Fingerprellung.
Diagnosesicherung
Vermuten lässt sich die Fingerverrenkung meist schon durch bloßes Anschauen. Zur weiteren Diagnose gibt es verschiedene Vorgehensweisen.
- Manche Ärzt*innen veranlassen gleich eine Röntgenuntersuchung, um das Gelenk durch Manipulationen bei der körperlichen Untersuchung nicht weiter zu schädigen. Im Röntgenbild lassen sich die Diagnose sichern und knöcherne Begleitverletzungen wie Fingerbruch oder knöcherne Bandausrisse ausschließen. Beim Verdacht auf verletzte Bänder, Kapsel oder Sehnen sind oft zusätzliche CT-oder MRT-Aufnahmen erforderlich.
- Die andere Vorgehensweise ist, den Finger zu betäuben, zu untersuchen und bei bestätigtem Verdacht sofort einzurichten. Begleitverletzungen, die ein operatives Eingreifen erfordern, sind in der Kontrollaufnahme nach dem Einrichten zu erkennen.
Behandlung
Eingerichtet wird die Verrenkung durch dosierten Zug und Druck, meist in Lokalbetäubung oder unter einer Kurznarkose. Eine weitere Röntgenaufnahme dient der Kontrolle, ob der Knochen wieder richtig im Gelenk sitzt. Anschließend legt die Ärzt*in eine Schiene aus Gips, Kunststoff oder Aluminium an. Ausgerenkte Fingerendglieder drohen sehr schnell zu versteifen, weshalb sie nur eine Woche ruhiggestellt werden. Mittelglieder verbleiben maximal drei Wochen in der Schiene. Damit sie nicht versteifen, sollte schon nach etwa einer Woche mit Bewegungsübungen begonnen werden.
Operativ
Bei Begleitverletzungen wie Sehnenrissen oder Brüchen muss der Finger operiert werden. Auch die Verrenkung des Fingergrundgelenks erfordert häufig die Operation, weil das Einrichten aufgrund des starken Bandapparats dort oft nicht gelingt.
Differenzialdiagnosen. Auszuschließen sind immer andere Verletzungen des Fingers wie z. B. der Fingerbruch oder Kapselverletzungen.
Prognose
In manchen Fällen bleibt nach dem Einrichten eine Instabilität zurück, die erneute Fingerverrenkungen begünstigt. Bei knöchernen Gelenkverletzungen ist langfristig das Arthroserisiko an diesem Gelenk erhöht.
Ihre Apotheke empfiehlt
Was Sie selbst tun können
Sofortmaßnahmen beim verrenkten Finger sind:
- Ruhigstellen. Dazu kann man den Finger vorsichtig mit einem Tape oder Pflaster an seinem Nachbarfinger fixieren. Außerdem sollte die gesamte Hand ruhiggestellt werden. Entweder man hält sie mit der gesunden Hand oder legt sie in eine Armschlinge. Dazu eignen sich beispielsweise ein Schal oder das Dreieckstuch aus dem Verbandskoffer. Gut ist es auch, die Hand mit der Schlinge am Rumpf zu fixieren.
- Kühlen. Kälte lindert Schmerzen und Schwellung. Dabei dürfen Eiswürfel und Coolpacks nicht direkt, sondern nur in ein Tuch gewickelt auf die Haut kommen, da sie sonst Kälteschäden hervorrufen.
- Transport in die Arztpraxis. Ein luxierter Finger sollte so schnell wie möglich wieder fachmännisch eingerenkt werden.
Hinweis: Versuchen Sie nur in absoluten Ausnahmesituationen (z. B. beim Klettern am Berg), den Finger selbst oder durch einen Laienhelfer wieder einzurenken! Direkt nach dem Abstieg muss die Verletzung unverzüglich in einer Ambulanz oder Arztpraxis kontrolliert werden.
Prävention
Finger tapen. Vor allem bei Volleyball, Basketball, Handball oder auch beim Rugby versuchen die Spieler, ihre Finger durch prophylaktisches Tapen zu stabilisieren und damit vor Verletzungen zu schützen.
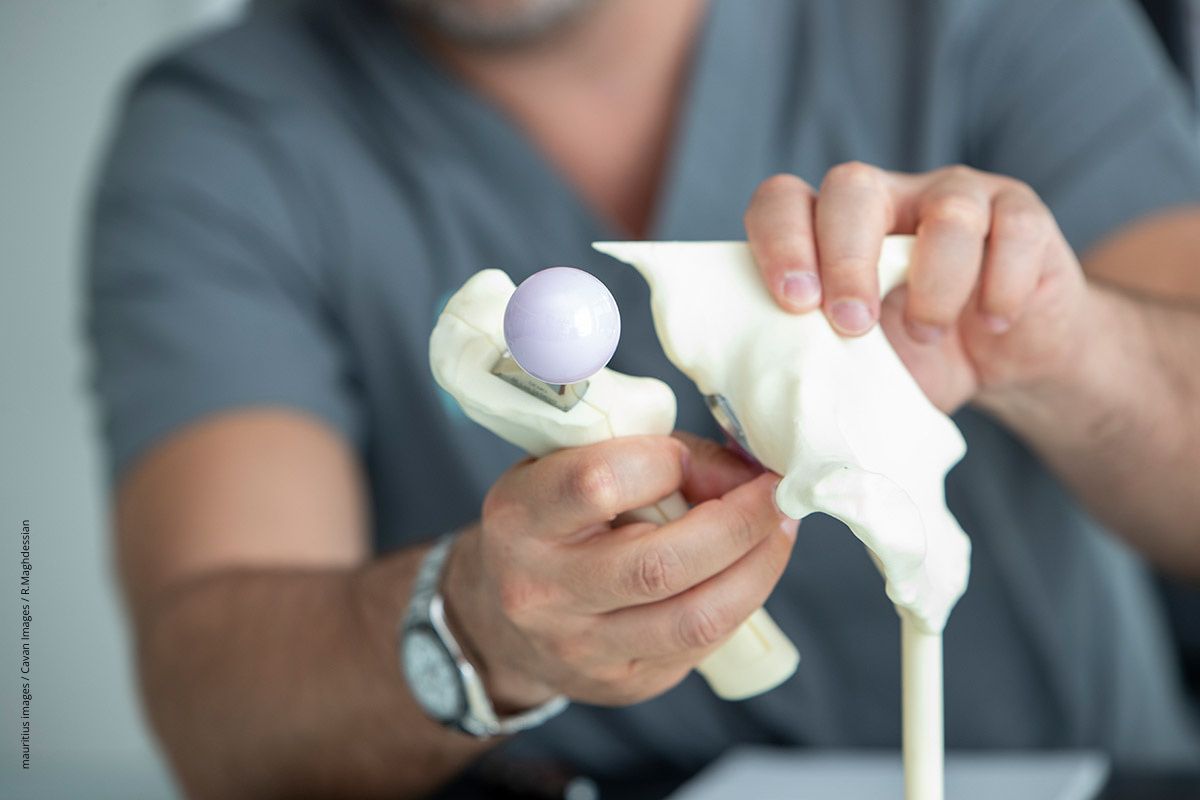
Das Einpflanzen einer künstlichen Hüfte und ihre Funktion werden häufig an Modellen aus Kunststoff erklärt.
Zweitmeinung zur Hüftprothese
Seit 2024 möglich
Bei ausgeprägter Arthrose wird oft das Einsetzen eines künstlichen Hüftgelenks empfohlen. Doch viele Betroffene sind unsicher, ob das wirklich die beste Maßnahme ist. Seit 2024 gibt´s Entscheidungshilfe: Wer eine Hüftprothese bekommen soll, kann sich auf Kassenkosten eine zweite Meinung dazu einholen.
Wenn nichts anderes mehr hilft
In Deutschland werden pro Jahr etwa 240 000 künstliche Hüftgelenke (Hüftendoprothese) eingesetzt. In etwa 75% wird der Gelenkersatz aufgrund von Arthrose nötig. Empfohlen wird eine neue Hüfte nur dann, wenn alle anderen Maßnahmen zur Behandlung der Arthrose ausgeschöpft sind. Dazu gehören schmerz- und entzündungshemmende Medikamente, Krankengymnastik, Physiotherapie und die Anpassung der Belastung.
Es ist nicht ganz einfach, bei einer Hüftgelenksarthrose den besten Zeitpunkt für das Einsetzen einer Endoprothese zu finden. Operiert man zu spät, kann das Ergebnis darunter leiden. Z.B. wenn das Gelenk schon zu eingesteift war, um durch die Prothese die volle Bewegung zurückzuerlangen. Oder wenn sich das Schmerzgedächtnis nicht „löschen“ lässt, Schmerzen also trotz reibungslos funktionierender neuer Hüfte weiter bestehen bleiben. In seltenen Fällen ist vielleicht auch der Gelenkersatz gar nicht die richtige Entscheidung für die Betroffene.
Anspruch auf eine qualifizierte zweite Meinung
Auch wenn die behandelnde Ärzt*in nach bestem Wissen und Gewissen zum Hüftersatz rät – oft bleibt bei den Betroffenen eine gewisse Unsicherheit zurück. Da hilft eine neue Entscheidung des Gemeinsamen Bundesausschusses (GbA). Danach haben gesetzlich Krankenversicherte in Zukunft das Recht, sich eine zweite Meinung einzuholen, wenn ihnen ein Hüftgelenksersatz oder der Austausch ihrer Hüftprothese empfohlen wird. Die Kosten dafür übernimmt die Krankenkasse.
Ärzt*innen für die Zweitmeinung findet man im Netz
Die Zweitmeinung gibt es von speziell qualifizierte Fachärzt*innen, im Fall der Hüftgelenksprothese z.B. aus dem Bereich der Orthopädie und Unfallchirurgie. Sie beraten die Patient*innen darüber, ob der geplante Eingriff medizinisch notwendig ist und ob es eventuell doch Behandlungsalternativen gibt.
Zweitmeinungsberechtigte Ärzt*innen findet man im Internet unter www.116117.de/zweitmeinung. Auch die Krankenkassen beraten darüber, wer in der Nähe eine Zweitmeinung abgeben darf. Zu welchem der ermächtigten Fachleute man schließlich geht, entscheidet die Betroffene dann selbst.
Quellen: GbA, Ärztezeitung

