Gesundheit heute
Dekubitus
Dekubitus (Druckgeschwür, Wundliegen, Dekubitalulkus, Dekubitalgeschwür): Schlecht heilende Wunde infolge Minderdurchblutung der Haut mit oberflächlichen oder tiefen Gewebedefekten (Geschwüren) in Haut und Unterhaut. Bei älteren, bettlägerigen Menschen meist Folge des über Monate bis Jahre einwirkenden Auflagedrucks auf bestimmte Hauptpartien.
Die Erkrankung
Eine Verletzung der Haut durch einen Dekubitus ist eines der folgenschwersten und am meisten verbreiteten Probleme bettlägeriger Menschen. Experten schätzen, dass bis zu 30 % der zu Hause betreuten Patienten und 50 % der alten Menschen in Pflegeheimen und geriatrischen Kliniken zumindest zeitweise an einem Dekubitus leiden. Die meisten dieser schmerzhaften Druckgeschwüre entstehen am Kreuzbein und an den aufliegenden Fersen.
In der Regel spüren wir, wenn eine Entlastung des Gewebes angesagt ist, und ändern unsere Lage im Liegen oder Sitzen. Das passiert normalerweise automatisch, z. B. dann, wenn wir auf einem harten Stuhl sitzen und sich ein Unbehaglichkeits- oder gar ein Schmerzgefühl bemerkbar macht. Ein bewegungseingeschränkter, kranker Mensch kann jedoch nicht mehr selbstständig für diese Druckentlastung sorgen und ist so erheblich dekubitusgefährdet.
Wenn die Durchblutung und Sauerstoffversorgung der Haut zu lange durch Druck behindert wird, stirbt das Gewebe ab. Druck von außen entsteht z. B., wenn ständig eine Falte im Bettlaken auf die Haut drückt oder ein Körperteil an die Bettkante gedrückt wird. Druck von innen entsteht, wenn Menschen auf Körperteilen liegen oder sitzen, an denen ihre Knochen ohne Muskel- oder Fettpolster direkt unter der Haut liegen. In Rückenlage lastet so besonderer Druck auf dem Gesäß (Kreuz- und Steißbein), auf den Fersen, den Ellenbogen, den Schulterblättern und auf dem Hinterkopf.
Ein Dekubitus entwickelt sich vom Gewebeinneren nach außen. Wenn ein weißer oder roter Fleck an aufliegenden Körperstellen sichtbar wird und bei Druckentlastung nicht innerhalb weniger Sekunden verschwindet , ist höchste Aufmerksamkeit geboten. Werden erste Anzeichen eines Druckgeschwürs nicht behandelt, breitet es sich rasch in tiefe Gewebeschichten aus und führt zu Entzündungen, die als Rötungen und Blasenbildungen erkennbar sind. Ist das Gewebe abgestorben, färbt sich die Hautstelle dunkelblau bis schwarz, und es bildet sich ein Krater – der Dekubitus ist entstanden.
Das macht der Arzt
Je früher ein Dekubitusrisiko erkannt wird, desto schneller können geeignete Hilfsmittel verordnet werden. Arzt und Pflegepersonen können Sie in der Vorbeugung beratend unterstützen.
Wird ein Dekubitus nicht rechtzeitig behandelt, stirbt das Gewebe immer weiter ab, bis sich ein tiefes Geschwür (Ulkus) bildet. Wenn das Ulkus sich infiziert, und die Bakterien sich in den umgebenden Weichteilen ausbreiten, besteht sogar Lebensgefahr.
Glücklicherweise sind die Chancen für eine erfolgreiche Dekubitustherapie durch die heutigen Feuchtverbände (Hydrokolloidverbände) viel besser als noch vor 15 Jahren, wo ein Druckgeschwür oft monatelang offen blieb (oder der Patient an den Komplikationen verstarb). Die engmaschige Behandlung und Kontrolle eines vorhandenen Dekubitus liegt in den Händen des Hausarztes. Bei aufwendigen Wundversorgungen oder täglich notwendigen Verbandwechseln übernehmen ambulante Pflegedienste die Versorgung.
Unterstützung durch Angehörige
Druck ist das Hauptrisiko für die Entstehung eines Dekubitus. Darum gilt es, den Druck zu reduzieren. Folgende Maßnahmen wirken dem Dekubitus entgegen:
- Aktivieren und Mobilisieren geht vor Lagern: Jede Bewegung, die vom Betroffenen selbstständig ausgeführt wird, unterstützt die Druckentlastung und mindert so das Dekubitusrisiko. Lassen Sie den Betroffenen z. B. regelmäßig aus dem Bett aufstehen, um die Mahlzeiten am Tisch einzunehmen. Auch das eigenständige Aufsetzen und Halten der Tasse gehört dazu. Und es gibt zahlreiche Übungen, die auch im Bett durchgeführt werden können, z. B. das Anspannen der Gesäßmuskulatur oder das Beinanwinkeln.
- Häufige Umlagerung: Um eine einseitige Druckbelastung zu vermeiden, muss der Patient regelmäßig umgelagert werden. Die Abstände sollten individuell festgelegt werden – z. B. alle zwei Stunden.
- Vermeiden von typischen Lagerungsfehlern: Die Fersen sind unbedingt frei zu lagern, indem z. B. ein Kissen unter die Unterschenkel gelegt wird. Sanitätshäuser bieten eine Fülle von Weichlagerungskissen an, die die Druckentlastung durch das Freilagern von Körperteilen ermöglichen.
- Antidekubitusmatratzen verringern das Dekubitusrisiko tatsächlich. Die Wechseldruckmatratze z. B. sieht aus wie eine übergroße Luftmatratze und wird auf die eigentliche Bettmatratze gelegt. Eine in der Matratze integrierte Pumpe bläst dann abwechselnd Luft in die Kammern. Das Körpergewicht wird so einerseits von den luftgefüllten Kammern getragen, und der normalerweise entstehende Auflagedruck wird durch das Ablassen der Luft immer wieder reduziert. Bei der Low-air-loss-Therapie, einem Wechseldrucksystem, bei dem Luft verloren geht, strömt aus den Matratzenkammern ständig geringfügig angewärmte Luft. Durch den Luftstrom wird der Betroffene in einer Art Schwebezustand gehalten, und der Auflagendruck wird verringert.
Vorsorge
Bei der Körperpflege sollten die Angehörigen darauf achten, ob die Haut weiße Flecken oder Rötungen aufweist. Liegt eine Rötung vor, gibt der Fingertest (Fingerdrucktest) einen Hinweis, ob es sich um einen beginnenden Dekubitus handelt. Dazu mit einem Finger auf die Rötung drücken. Bei gesunder Haut verfärbt sich die Stelle erst weiß, anschließend wieder rot. Besteht ein Dekubitus, bleibt die Stelle durchgängig rot. Durch Schweiß oder Urin häufig feuchte Haut ist besonders gefährdet. Durchnässte Kleidung oder Wäschestücke müssen umgehend gewechselt werden. Verwenden Sie zum Waschen lauwarmes Wasser und Seifen oder Duschlotionen, die einen hohen Anteil an rückfettenden Bestandteilen haben und den schützenden Säuremantel nicht beeinträchtigen (z. B. Eucerin®- oder Sebamed®-Produkte). Anschließend wird die Haut gründlich abgetrocknet und mit einer Pflegecreme eingecremt. Wenn Sie nicht sicher sind, welche Creme für den Hauttyp Ihres Angehörigen die richtige ist, fragen Sie Ihren Hausarzt. Um zu vermeiden, dass der Patient stark schwitzt, empfiehlt sich atmungsaktive Bett- und Unterwäsche mit einem hohen Baumwollanteil. Spannen Sie zusätzlich ein Moltontuch über das normale Bettlaken, das Flüssigkeiten aufsaugt und bei (leichter) Verunreinigung schnell gewechselt werden kann.
Zur Dekubitusprophylaxe gehört vor allem aber auch die regelmäßige Kontrolle, ob Falten im Bettzeug sind oder liegen gelassene Gegenstände und Bettkanten auf die Haut drücken.
- Kühlen und Föhnen oder Massage zur Durchblutungsförderung. Diese waren mal in Mode. Untersuchungen haben aber bewiesen, dass sie den Zustand belasteter Haut verschlimmern.
- Einreibungen mit alkoholhaltigen Lösungen wie Franzbranntwein entfetten die Haut und machen sie rissig.
- Dicke Pasten zum Hautschutz erschweren die Beobachtung der Haut. Auch von hautfärbenden Lösungen wird abgeraten, weil auch sie eine Inspektion der Haut fast unmöglich machen.
- Ebenso ungünstig ist die Behandlung mit Melk- oder Wollfetten. Sie verschließen Hautporen und weichen vorgeschädigtes Gewebe auf.
- Das Pudern gefährdeter Hautbezirke ist umstritten. Die Partikel binden zwar Feuchtigkeit, was erwünscht ist, doch wenn die Partikel nicht fein genug ausgestrichen werden und „klumpen“, schädigen sie die Haut ebenso wie Brotkrümel im Bett.
- Fersen- und Ellenbogenschoner aus Fell haben keinen Effekt; auch Watteverbände zum Polstern reichen nicht aus.
- Mit Luft gefüllte Gummiringe als Kreuzbeinschutz schränken die Beweglichkeit des Betroffenen ein und schaden der Haut durch den entstehenden Wärmestau.
- Gummi- und Plastikunterlagen sind zu vermeiden, weil die Patienten auf ihnen schwitzen und so die Haut feucht wird.
- Statische Auflagen oder Matratzen, die permanent mit Luft gefüllt sind, drücken ebenso wie die Luftmatratze beim Camping und entlasten nicht.
Weiterführende Informationen
- www.dekubitus.de – Institut für angewandte Pflegeforschung e. V., Bremervörde: Verständliche und praxisorientierte Fachinformationen.
- www.rki.de – Website des Robert-Koch-Instituts, Berlin: Bietet Themenheft 12 zu Dekubitus unter der Rubrik Gesundheitsberichterstattung, Stichwortsuche Dekubitus, zum Herunterladen – mit allem, was man wissen sollte.
- A. Fuchs: Dekubitus. Risikofaktoren – Prophylaxe – Therapiemöglichkeiten. Kohlhammer, 2004. Fachbuch auch für pflegende Angehörige.
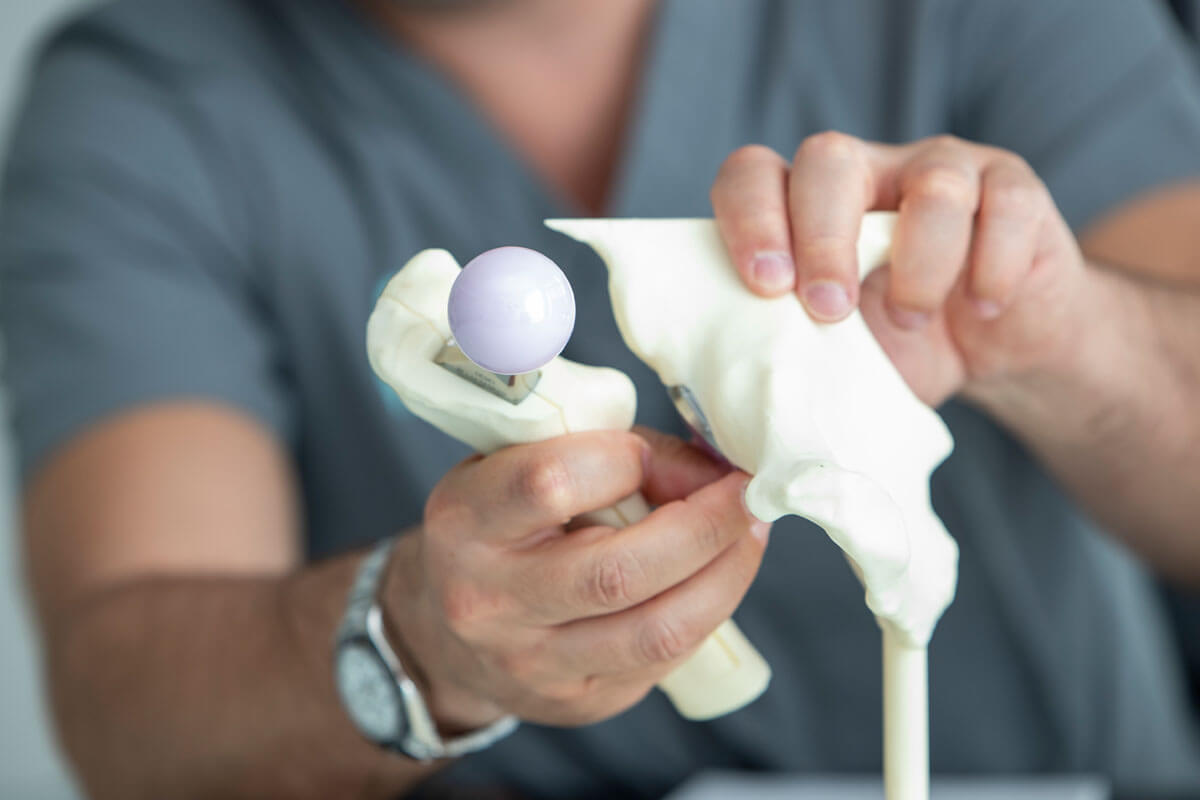
Das Einpflanzen einer künstlichen Hüfte und ihre Funktion werden häufig an Modellen aus Kunststoff erklärt.
Zweitmeinung zur Hüftprothese
Ab 2024 möglich
Bei ausgeprägter Arthrose wird oft das Einsetzen eines künstlichen Hüftgelenks empfohlen. Doch viele Betroffene sind unsicher, ob das wirklich die beste Maßnahme ist. Ab 2024 gibt´s Entscheidungshilfe: Wer eine Hüftprothese bekommen soll, kann sich auf Kassenkosten eine zweite Meinung dazu einholen.
Wenn nichts anderes mehr hilft
In Deutschland werden pro Jahr etwa 240 000 künstliche Hüftgelenke (Hüftendoprothese) eingesetzt. In etwa 75% wird der Gelenkersatz aufgrund von Arthrose nötig. Empfohlen wird eine neue Hüfte nur dann, wenn alle anderen Maßnahmen zur Behandlung der Arthrose ausgeschöpft sind. Dazu gehören schmerz- und entzündungshemmende Medikamente, Krankengymnastik, Physiotherapie und die Anpassung der Belastung.
Es ist nicht ganz einfach, bei einer Hüftgelenksarthrose den besten Zeitpunkt für das Einsetzen einer Endoprothese zu finden. Operiert man zu spät, kann das Ergebnis darunter leiden. Z.B. wenn das Gelenk schon zu eingesteift war, um durch die Prothese die volle Bewegung zurückzuerlangen. Oder wenn sich das Schmerzgedächtnis nicht „löschen“ lässt, Schmerzen also trotz reibungslos funktionierender neuer Hüfte weiter bestehen bleiben. In seltenen Fällen ist vielleicht auch der Gelenkersatz gar nicht die richtige Entscheidung für die Betroffene.
Anspruch auf eine qualifizierte zweite Meinung
Auch wenn die behandelnde Ärzt*in nach bestem Wissen und Gewissen zum Hüftersatz rät – oft bleibt bei den Betroffenen eine gewisse Unsicherheit zurück. Da hilft eine neue Entscheidung des Gemeinsamen Bundesausschusses (GbA). Danach haben gesetzlich Krankenversicherte in Zukunft das Recht, sich eine zweite Meinung einzuholen, wenn ihnen ein Hüftgelenksersatz oder der Austausch ihrer Hüftprothese empfohlen wird. Die Kosten dafür übernimmt die Krankenkasse.
Ärzt*innen für die Zweitmeinung findet man im Netz
Die Zweitmeinung gibt es von speziell qualifizierte Fachärzt*innen, im Fall der Hüftgelenksprothese z.B. aus dem Bereich der Orthopädie und Unfallchirurgie. Sie beraten die Patient*innen darüber, ob der geplante Eingriff medizinisch notwendig ist und ob es eventuell doch Behandlungsalternativen gibt.
Zweitmeinungsberechtigte Ärzt*innen findet man im Internet unter www.116117.de/zweitmeinung. Auch die Krankenkassen beraten darüber, wer in der Nähe eine Zweitmeinung abgeben darf. Zu welchem der ermächtigten Fachleute man schließlich geht, entscheidet die Betroffene dann selbst.
Quellen: GbA, Ärztezeitung

