Gesundheit heute
Die fünf Phasen des Sterbens
Das Aufklärungsgespräch über das Sterben setzt eine Folge von Gedankenketten, Erinnerungen und Einsichten in Gang, die zwar jeder individuell erlebt, die aber in den meisten Fällen bestimmten Mustern folgt.
Es ist wichtig, dass die Angehörigen diese Muster kennen, damit typische Missverständnisse vermieden werden. Die Kenntnis dieser Muster verdanken wir der Thanatologie oder Sterbekunde. Sie befasst sich als „Lehre vom Tod“ wissenschaftlich mit dem Sterben und ist ein Forschungsgebiet von Philosophen, Psychologen, Theologen, Medizinern und Soziologen. Als Begründerin gilt Elisabeth Kübler-Ross, eine 1926 in Zürich geborene Ärztin und später in den USA berühmt gewordene Sterbeforscherin. Von ihr stammt das Konzept der fünf Phasen des Sterbeprozesses, in dem sich das Sterben typischerweise vollzieht.
Nicht wahrhaben wollen. In der ersten Phase leugnen viele Sterbende ihren Zustand, weil ihnen dieser unerträglich erscheint. Dass dieser Zustand unaufhaltsam zum Tod führt, wird von ihnen nicht akzeptiert und darum verdrängt. Oft isolieren sich die Sterbenden in dieser Phase und wollen über ihre Situation nicht nachdenken. Sie sind weder in der Lage, darüber zu reden noch können sie mögliche Konsequenzen abwägen. Der Schock überwiegt.
Zorn, Wut, Aggression und Widerstand kennzeichnen die zweite Phase. Diese Gefühle richten sich oft gegen Angehörige, Ärzte und Pflegende. Sie werden verantwortlich gemacht für das Schicksal des Betroffenen und seine Situation. Aber auch Aggressionen gegenüber dem eigenen „unfähigen“ Körper und Suizidgedanken quälen die Betroffenen.
Bezugspersonen sollten wissen, dass die Wut des Sterbenden nicht gegen sie gerichtet ist; sie besteht vielmehr darüber, dass der Betroffene keine Möglichkeit sieht, aus dieser ausweglosen Situation herauszukommen. Reaktionen sollten deshalb verständnisvoll, aber nicht mitleidvoll sein.
Verhandeln mit dem Schicksal. Der Sterbende verhandelt mit Ärzten, Pflegenden und, bei gläubigen Patienten, auch mit seinem Gott. Der Betroffene klammert sich an alles, was eine mögliche Heilung versprechen könnte und versucht mit allen Mitteln, der Todesgefahr zu entrinnen. Wichtige Vorhaben und Wünsche werden von ihm ausgesprochen. Soweit der Zustand des Betroffenen dies zulässt, sollten die Vorhaben gemeinsam geplant und seine Wünsche realisiert werden.
Rückblicke und tiefe Trauer darüber, dass das eigene Leben endgültig zu Ende geht, kennzeichnen die vierte Phase. Auch Furcht, Angstzustände und die Sorge vor einem qualvollen Ende mit Gedanken an aktive Sterbehilfe beschäftigen die Sterbenden in dieser Phase. Bezugspersonen sollten zuhören und diese Trauer teilen. Wichtig ist es, Sorgen und Ängste wahrzunehmen und schützende Möglichkeiten der Palliativpflege zur Linderung des Leidens vorauszuplanen.
Annehmen, was ist. In der letzten Phase des Annehmens und der Zustimmung werden die Tatsachen vom Sterbenden ohne Wenn und Aber akzeptiert. Er sieht seinem Schicksal gefasst entgegen und regelt letzte Angelegenheiten. Gespräche sind in dieser Zeit möglich und oft vom Kranken erwünscht. Dabei sollten Anweisungen und Wünsche des Sterbenden sehr ernst genommen werden. Wenn Menschen in dieser Phase sterben können, ist ihr Tod oft ein sanftes Einschlafen und „Loslassen“, nachdem sie von ihren Bezugspersonen Abschied genommen haben.
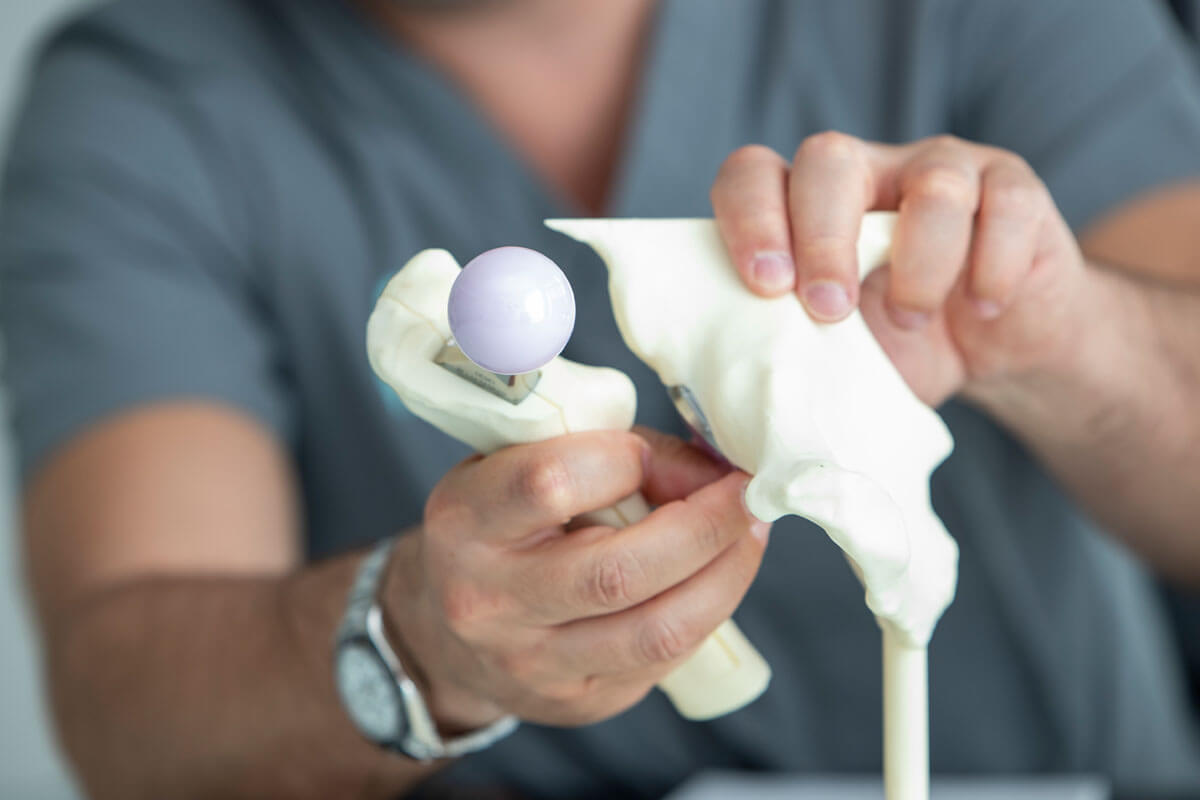
Das Einpflanzen einer künstlichen Hüfte und ihre Funktion werden häufig an Modellen aus Kunststoff erklärt.
Zweitmeinung zur Hüftprothese
Ab 2024 möglich
Bei ausgeprägter Arthrose wird oft das Einsetzen eines künstlichen Hüftgelenks empfohlen. Doch viele Betroffene sind unsicher, ob das wirklich die beste Maßnahme ist. Ab 2024 gibt´s Entscheidungshilfe: Wer eine Hüftprothese bekommen soll, kann sich auf Kassenkosten eine zweite Meinung dazu einholen.
Wenn nichts anderes mehr hilft
In Deutschland werden pro Jahr etwa 240 000 künstliche Hüftgelenke (Hüftendoprothese) eingesetzt. In etwa 75% wird der Gelenkersatz aufgrund von Arthrose nötig. Empfohlen wird eine neue Hüfte nur dann, wenn alle anderen Maßnahmen zur Behandlung der Arthrose ausgeschöpft sind. Dazu gehören schmerz- und entzündungshemmende Medikamente, Krankengymnastik, Physiotherapie und die Anpassung der Belastung.
Es ist nicht ganz einfach, bei einer Hüftgelenksarthrose den besten Zeitpunkt für das Einsetzen einer Endoprothese zu finden. Operiert man zu spät, kann das Ergebnis darunter leiden. Z.B. wenn das Gelenk schon zu eingesteift war, um durch die Prothese die volle Bewegung zurückzuerlangen. Oder wenn sich das Schmerzgedächtnis nicht „löschen“ lässt, Schmerzen also trotz reibungslos funktionierender neuer Hüfte weiter bestehen bleiben. In seltenen Fällen ist vielleicht auch der Gelenkersatz gar nicht die richtige Entscheidung für die Betroffene.
Anspruch auf eine qualifizierte zweite Meinung
Auch wenn die behandelnde Ärzt*in nach bestem Wissen und Gewissen zum Hüftersatz rät – oft bleibt bei den Betroffenen eine gewisse Unsicherheit zurück. Da hilft eine neue Entscheidung des Gemeinsamen Bundesausschusses (GbA). Danach haben gesetzlich Krankenversicherte in Zukunft das Recht, sich eine zweite Meinung einzuholen, wenn ihnen ein Hüftgelenksersatz oder der Austausch ihrer Hüftprothese empfohlen wird. Die Kosten dafür übernimmt die Krankenkasse.
Ärzt*innen für die Zweitmeinung findet man im Netz
Die Zweitmeinung gibt es von speziell qualifizierte Fachärzt*innen, im Fall der Hüftgelenksprothese z.B. aus dem Bereich der Orthopädie und Unfallchirurgie. Sie beraten die Patient*innen darüber, ob der geplante Eingriff medizinisch notwendig ist und ob es eventuell doch Behandlungsalternativen gibt.
Zweitmeinungsberechtigte Ärzt*innen findet man im Internet unter www.116117.de/zweitmeinung. Auch die Krankenkassen beraten darüber, wer in der Nähe eine Zweitmeinung abgeben darf. Zu welchem der ermächtigten Fachleute man schließlich geht, entscheidet die Betroffene dann selbst.
Quellen: GbA, Ärztezeitung

