Gesundheit heute
Wundrose
Wundrose (Erysipel): Akute, durch Bakterien verursachte, nicht eitrige Entzündung, die sich rasch entlang der Lymphspalten der Haut ausbreitet. Typisch ist die oft scharf begrenzte, sich vergrößernde zackige Hautrötung in Verbindung mit Fieber und Abgeschlagenheit. Die Wundrose tritt vor allem an den Unterschenkeln auf, Eintrittspforte für die Keime sind kleinste Wunden bei rissiger Haut oder Fußpilz. Begünstigend für eine Wundrose sind Immunschwäche, Diabetes und chronisch venöse Insuffizienz.
Die Wundrose erfordert immer die Gabe von Antibiotika, bei rechtzeitiger Behandlung heilt sie in der Regel gut ab.
Symptome und Leitbeschwerden
- Rasch auftretendes, hohes Fieber mit Schüttelfrost und allgemeinem Krankheitsgefühl
- Großflächige, oft scharf begrenzte, flammenrote Färbung, Überwärmung, Schwellung und Schmerz des befallenen Hautgebiets; typisch sind zungenförmige Ausläufer Richtung Körperstamm bzw. Herz.
Wann zum Arzt
Sofort, wenn
- die genannten Beschwerden auftreten.
Die Erkrankung
Krankheitsentstehung
In den allermeisten Fällen wird die Wundrose durch Streptokokken hervorgerufen, selten sind andere Bakterien wie Staphylokokken oder Klebsiellen die Auslöser. Den Bakterien reichen winzigste Hautverletzungen als Eintrittspforte, z. B. ein kleiner Riss oder eine Verletzung der Oberhaut durch eine Fußpilzinfektion. Betroffen sind zu etwa 70 % die Unterschenkel, die restlichen Fälle verteilen sich auf das Gesicht, die Unterarme und sehr selten auf den Rumpf.
Da eine allgemeine Abwehrschwäche die Entwicklung einer Wundrose begünstigt, tritt die Erkrankung gehäuft im höheren Lebensalter auf. Weitere begünstigende Faktoren für eine Wundrose sind
- Immunschwäche
- Diabetes mellitus
- starkes Übergewicht mit chronisch-venöser Insuffizienz
- chronische Lymphödeme, z. B. nach Venenoperationen am Bein.
Verlauf und Komplikationen
Häufig entwickelt sich durch Schädigung der Lymphbahnen ein akutes Lymphödem, das die Behandlung des Erysipels zusätzlich erschwert. Ohne Behandlung kann sich die Entzündung auch über die Lymphspalten in tiefere Gewebe ausbreiten (Phlegmone), wo sie zum Absterben von Gewebe führt. Wenn die Erreger über die Blutbahn in den Körper geschwemmt werden, droht sogar eine Blutvergiftung (Sepsis).
Besonders gefährlich ist eine Wundrose im Gesicht, da die Bakterien von dort aus leicht über die Gesichtsvenen an die Hirnbasis gelangen und zum Verschluss von Blutgefäßen ( Hirnvenen- und Hirnsinusthrombose) führen können. Auch an den Beinen dehnt sich die Infektion manchmal auf Blutgefäße aus – mit der Folge einer akuten Beinvenenentzündung (Thrombophlebitis).
Zu Rückfällen kommt es nach unzureichender antibiotischer Behandlung oder wenn die Eintrittspforte für die Bakterien bestehen bleibt. Nach wiederholten Rückfällen entwickelt sich manchmal eine dauerhafte Schwellung ( Lymphödem) des betroffenen Körperteils, verursacht durch eine Schädigung der Lymphgefäße.
Diagnosesicherung
Der Arzt erkennt die Wundrose an ihrem typischen Aussehen und den gleichzeitig bestehenden Allgemeinsymptomen wie Fieber und Abgeschlagenheit. Um den Befund zu dokumentieren und im Verlauf der Behandlung eine Besserung oder Verschlechterung nachweisen zu können, markiert der Arzt häufig die Umrandung des Ausschlags. Außerdem sucht er nach der Eintrittspforte der Erreger, um dann neben der akuten Erkrankung auch diese zu behandeln.
Bei der Laboruntersuchung zeigt das Blut Entzündungszeichen, d. h. die Werte von CRP, weißen Blutkörperchen und BSG sind erhöht. In besonders schweren Fällen nimmt der Arzt manchmal auch Blut für eine Blutkultur ab, um die Erreger nachzuweisen.
Differenzialdiagnosen. Die wichtigsten Differenzialdiagnosen sind die Thrombophlebitis, die Phlegmone und das Erythema nodosum. In manchen Fällen kann auch eine Kontaktallergie ähnlich aussehen. Die Wundrose des Gesichts wird manchmal auch mit einem Schmetterlingsexanthem beim Lupus erythematodes oder einer Gürtelrose verwechselt.
Behandlung
Die Behandlung besteht in hoch dosierten Penicillingaben über 10–14 Tage und strenger Bettruhe, eventuell sogar im Krankenhaus. Die Antibiotikagabe erfolgt in der Regel zunächst intravenös (d. h. über eine Vene), und dann oral in Form von Kapseln oder Tabletten.
Wenn eine Gliedmaße betroffen ist, wird diese hochgelagert und ruhiggestellt. Häufig verordnet der Arzt dann auch eine Thromboseprophylaxe. Bei Befall des Gesichts herrscht Sprech- und Kauverbot, der Patient wird mit passierter Kost ernährt.
Zusätzlich zur internen Therapie mit Antibiotika bekommt der Patient häufig antiseptische Umschläge, die alle 2–3 Stunden erneuert werden. Wenn möglich, behandelt der Arzt die Eintrittspforte der Erreger gleich mit, z. B. durch Therapie einer Fußpilzinfektion.
Bei einem Lymphödem veranlasst der Arzt eine Lymphdrainage, bei der ein Therapeut mit speziellen Handgriffen die Lymphgefäße herzwärts "ausstreicht" und zu einer verstärkten Aktivität anregt. Eine Lymphdrainage ist allerdings erst nach Abklingen der akuten Entzündung erlaubt, da sonst die Keime durch die Drainage in den Körper verschleppt werden.
Wiederkehrende Wundrose
In manchen Fällen tritt die Wundrose immer wieder auf. Hier benötigt der Patient neben der Akuttherapie auch langfristig eine antibiotische Behandlung. Dabei verabreicht der Arzt meist über ein Jahr hinweg alle 3 Monate 10 Tage lang täglich Penicillin intravenös. Um den Lymphabfluss zu verbessern, kommen in beschwerdefreien Zeiten außerdem Lymphdrainage und/oder Kompressionstherapie zum Einsatz.
Prognose
Die akute Wundrose lässt sich mit Antibiotika gut behandeln. Begünstigt jedoch eine Immunschwäche oder eine andere Erkrankung die Entwicklung einer Wundrose, sind Rückfälle häufig.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
Die Wundrose darf nicht selbst behandelt werden, es muss immer ein Arzt aufgesucht werden.
Komplementärmedizin
Da die Wundrose antibiotisch behandelt werden muss, kommen komplementärmedizinische Maßnahmen wie z. B. kühlende Umschläge nur unterstützend infrage.
Hydrotherapie. Ist die Haut intakt, kühlen Umschläge mit Ethanol ebenso wie Quark- oder Lehmwickel. Bei zusätzlichem Fieber sind Wadenwickel indiziert. Wenn die Entzündung sehr großflächig und heiß ist, empfinden manche Patienten kalte Güsse oder Tauchbäder (in die sie den erkrankten Körperteil eintauchen) als angenehm.
Pflanzenheilkunde. Feuchte Umschläge mit Arnikatinktur lindern das Spannungsgefühl, ebenso Kompressen mit den Extrakten aus Eichenrinde und Lavendel.
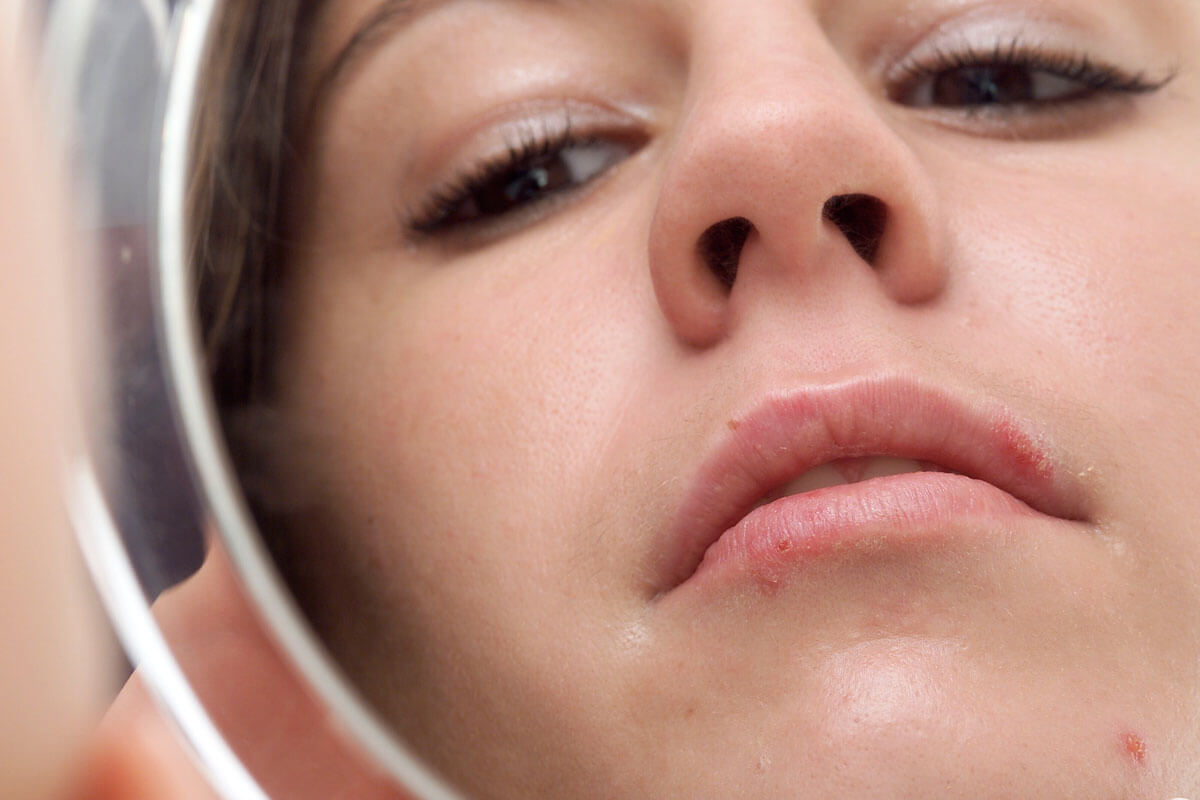
Lippenherpes lässt sich bezwingen
Mit Creme, Patch oder Hitze
Lippenherpes juckt, schmerzt und ist mit seinen gelblichen Krusten alles andere als eine Zierde. Häufig taucht er gerade dann auf, wenn man ihn am allerwenigstens gebrauchen kann. Zum Glück gibt es gegen die üblen Fieberbläschen inzwischen viele Gegenmittel. Wer sie frühzeitig einsetzt, hat gute Chance, den Herpes im Zaum zu halten.
Lebenslange Untermieter
Herpes-simplex-Viren (HSV) sind weit verbreitet. Am häufigsten kommt der Typ HSV-1 vor: Neun von zehn Erwachsenen tragen ihn in sich. Die meisten stecken sich damit schon in der frühen Kindheit an. Das Virus gelangt dabei über Körperflüssigkeiten wie Speichel oder Nasensekrete zunächst auf die Schleimhaut oder wird eingeatmet. Von dort erreicht es dann die Blutbahn. Nach dieser ersten, oft unbemerkten Infektion ziehen sich die Viren in bestimmte Nervenzellen (Ganglienzellen) zurück und bleiben lebenslang im Körper. Werden die „schlafenden“ Viren allerdings durch Stress oder andere Faktoren reaktiviert, wandern sie die Nervenbahnen entlang und lösen Geschwüre und Bläschen an der Haut aus.
Besonders häufig sitzen die Herpesviren in den Ganglienzellen des Nervus trigeminus. Dieser innerviert die Gesichtshaut, die Lippen und die Mundschleimhaut. Werden die Viren reaktiviert, kommt es in diesen Gebieten zu Symptomen. Am allerhäufigsten betroffen sind dabei die Lippen und der Bereich um den Mund herum. Im Volksmund nennt man die dann auftretenden kleinen schmerzhaften Geschwüre Fieberbläschen. Fachleute sprechen von einem Herpes labialis, wenn er an den Lippen oder im Mund sitzt, vom Herpes nasalis, wenn er die Nase befällt.
Fieberbläschen kündigen sich oft durch Brennen, Kribbeln oder Jucken an. Innerhalb weniger Stunden blüht der Herpes auf: Es entwickelt sich ein münzgroßer, geröteter Herd mit kleinen Blasen. Diese sind prall gefüllt mit HSV. Nach wenigen Tagen platzen sie und trocknen schließlich aus. Dabei bilden sich höchst schmerzhafte Krusten. Nach acht bis zehn Tagen ist die Wunde abgeheilt, und die Haut sieht wieder so aus wie vorher. Dummerweise bleibt es meist nicht bei der einen Attacke. Bei vielen Menschen, die das HSV in sich tragen, kommt das Fieberbläschen immer wieder. Oft an der gleichen Stelle, manchmal auch in anderen Bereichen des Mundes oder an der Nase.
In manchen Fällen bleibt es bei der Reaktivierung nicht beim harmlosen Fieberbläschen. Vor allem bei immungeschwächten Patient*innen und Neugeborenen drohen Komplikationen. Das Virus kann sich im gesamten Körper ausbreiten und das zentrale Nervensystem, die Lunge und die Leber infizieren. Atemnot, Fieber und Krampfanfälle sind nur einige der lebensbedrohlichen Folgen.
Hinweis: Manchmal kommt es durch die Reaktivierung von HSV-1 zu einer Augeninfektion. Dabei sind v.a. die Hornhaut und die Bindehaut betroffen. Bemerkbar macht sich der Augenherpes durch Rötung, Schmerzen, Juckreiz und Fremdkörpergefühl im Auge.
Was HSV aus seiner Zelle lockt
Fast alle Menschen sind mit HSV-1 infiziert. Doch nicht alle leiden unter Fieberbläschen. Das liegt daran, dass das Virus reaktiviert werden muss, bevor es aus den Nervenzellen auswandert und an der Haut zu Beschwerden führt. Provokationsfaktoren oder Trigger gibt es zahlreiche:
- UV-Strahlung der Sonne (eine andere Bezeichnung für den Herpes labialis ist auch der „Gletscherbrand“ durch starke UV-Strahlen im Gebirge)
- Fieber und Infektionskrankheiten
- Hormonumstellungen (z.B. bei der Menstruation)
- psychische Faktoren wie Stress, Ekel oder Traumata
Hinweis: Wer sehr häufig oder jeweils sehr lange unter Fieberbläschen leidet, sollte dies ärztlich abklären lassen. Dahinter kann eine Immunschwäche stecken.
Beschwerden mit Cremes und Gelen lindern
Das traditionelle Fieberbläschen ist nicht gefährlich, aber überaus lästig. Zum Glück gibt es inzwischen verschiedene Behandlungsmöglichkeiten. Besonders häufig werden spezielle Cremes eingesetzt.
Antivirale Cremes. Diese Cremes enthalten ein Virostatikum, das die Vermehrung der Viren stoppt. Trägt man sie schon beim ersten Kribbeln auf, bilden sich manchmal erst gar keine Bläschen aus. Ansonsten kann der Wirkstoff helfen, dass das Bläschen schneller abheilt und weniger schmerzt. Die Cremes sollten so früh wie möglich und dann alle drei bis vier Stunden eingesetzt werden. Für das Virostatikum Aciclovir gibt es keine Alterseinschränkung. Penciclovir darf erst ab einem Alter von zwölf Jahren angewendet werden. Aciclovir steht auch in Kombination mit antientzündlichem Hydrokortison zur Verfügung. Die Kombination soll die Symptome schneller lindern und die Wundheilung beschleunigen.
Zink. Zink soll auf Herpesviren ebenfalls einen hemmenden Effekt ausüben. Es wird für die virale Bläschenphase und die Zeit der Heilung empfohlen. Speziell für den Lippenherpes hergestellte Gele mit Zinksulfat-Heptahydrat sind in der Apotheke erhältlich.
Pflanzliche Salben. Melissenöl, Teebaumöl und Pfefferminzöl sind im Labor antiherpetisch wirksam, andere Pflanzeninhaltsstoffe haben desinfizierende Eigenschaften. Für den Lippenherpes gibt es spezielle Mixturen, z. B. Rephaderm mit Rosmarin-, Myrrhen- und Wermutkrautextrakten. Der Mikroalgenaktivstoff Spirulina-platensis-Extrakt (z.B. in Spiralin oder Ilon Lippencreme) soll das Eindringen und Anhaften von HSV in die Hautzellen verhindern. Dadurch kann er im Akutfall verhindern, dass das Bläschen weiter aufblüht. Auch vorbeugend soll Spirulina herpesanfällige Lippen schützen können. Außerdem reduziert der Algenwirkstoff die Krustenbildung und fördert die Abheilung.
Hinweis: Bei den Virostatika kommt es auch auf die Salbengrundlage an. So dringt Studien zufolge Aciclovir besonders gut in die Schleimhaut ein, wenn es mit einem Anteil von 40% Propylenglykol zubereitet ist.
Pflaster und Lippenstift
Statt Cremes lässt sich der Lippenherpes auch mit speziellen Pflastern oder Patches behandeln. Sie fördern durch Hydrokolloide die Wundheilung und reduzieren die Krustenbildung. Dabei sind sie auch ohne Wirkstoff etwa ebenso effektiv wie virostatische Cremes. Die Pflaster haben durchaus Vorteile: Sie schützen vor Infektionen und Weiterverbreitung der Viren. Außerdem lassen sie sich gut überschminken, d.h. das Fieberbläschen fällt weniger stark auf. Die Patches sollen 24 h auf der Läsion verbleiben. Beim Austausch lösen sich die Krusten mit ab – was allerdings recht schmerzhaft sein kann.
Ein weiteres Therapieprinzip ist Hitze. HSV sind wärmeempfindlich und lassen sich deshalb mit speziellen elektrischen Lippenstiften bekämpfen. Ab dem ersten Kribbeln soll man das Gerät stündlich für drei Sekunden auf die betroffene Stelle aufsetzen. Kribbelt es weiter, kann man die Behandlung nach zwei Minuten insgesamt fünf Mal pro Stunde wiederholen. Offene Bläschen oder verletzte Haut dürfen damit allerdings nicht behandelt werden. Außerdem muss die Haut frei von Cremes und trocken sein. Um eine Virenübertragung zu vermeiden, sollte der elektrische Stift nur von einer Person verwendet werden.
Tipp: Für ihre Vermehrung brauchen Herpesviren die Aminosäure L-Arginin. Nimmt man deren Gegenspieler L-Lysin ein, kann das die Abheilung unterstützen. L-Lysin ist in verschiedenen Nahrungsergänzungsmitteln (Kapseln oder Kautabletten) enthalten.
Allgemeine Maßnahmen verhindern die Ansteckung
Egal wie man seinen Lippenherpes behandelt: Auf jeden Fall sollte man dafür sorgen, dass man andere nicht infiziert. Denn die Flüssigkeit in den Bläschen ist prall gefüllt mit Viren. Hygiene ist bei einem akuten Lippenherpes deshalb oberstes Gebot. Das bedeutet:
- Hände regelmäßig waschen und desinfizieren.
- Bläschen nicht berühren oder öffnen. Cremes und Gele am besten mit einem Wattestäbchen auftragen.
- Körperkontakt mit Kindern und Schwangeren meiden.
- Läsionen mit einem Herpespatch oder Pflaster abdecken.
- Als Kontaktlinsenträger mit aktivem Lippenherpes lieber eine Brille tragen, um die Viren nicht in die Augen zu verschleppen.
- Nach dem Abheilen Zahnbürsten austauschen.
In manchen Fällen kann man dem wiederkehrenden Lippenherpes vorbeugen. Dazu muss man allerdings die Faktoren kennen, die das Aufblühen triggern. Ist Sonne der Auslöser, hilft Sonnenschutz – vor allem ein Lippenstift mit hohem Lichtschutzfaktor. Auch Kälte und trockene Luft kann HSV aufwecken. Deshalb sollte man im Winter die Lippen gut pflegen und draußen mit einem Schal oder Rollkragen vor eisigen Temperaturen schützen. Bei stressbedingtem Herpes können Entspannungstherapien zu einer besseren Stresskontrolle führen. Infektionen vermeidet man, indem man die empfohlenen Impfungen wahrnimmt und vor allem in der Erkältungszeit die Gebote der Hygiene beachtet.
Tipp: Wenn der Lippenherpes regelmäßig aufblüht, sollte man darüber Buch führen. Dadurch lassen sich die triggernden Faktoren leichter herausfinden.
Virostatika innerlich
In manchen Fällen müssen virostatische Medikamente auch innerlich eingesetzt werden. Dass ist z.B. der Fall, wenn schwere Verläufe drohen – wie bei Patient*innen mit Immunerkrankungen oder bei Neugeborenen. Meist verabreichen die Ärzt*innen den Wirkstoff dann über die Vene. Vor Zahnoperationen oder Schönheitsoperationen im Gesicht empfehlen Ärzt*innen oft die Einnahme von Aciclovir-Tabletten, um das Aufblühen von Läsionen zu verhindern. Bei immungeschwächten Menschen, die häufig Rezidive erleiden, wird zur Vorbeugung manchmal auch zu einer Langzeittherapie mit Valaciclovir oder Aciclovir in Tablettenform geraten.
Quelle: DAZ 2023, 26: 30

