Gesundheit heute
Warzen
Warzen (Verrucae): Durch Viren verursachte, ansteckende, aber gutartige Wucherungen der Hornhaut. Am häufigsten finden sich gewöhnliche Warzen, Dornwarzen, Flachwarzen, Dellwarzen und Feigwarzen (sexuell übertragbar!).
Warzen können prinzipiell in allen Bereichen von Haut und Schleimhaut auftreten und sind sowohl auf andere Hautstellen des eigenen Körpers als auch von Mensch zu Mensch übertragbar. Oft heilen sie nach Monaten bis Jahren von selbst. Mitunter ist jedoch eine gezielte Entfernung erforderlich, wenn die Wucherungen beispielsweise andere durch Ansteckung gefährden (Feigwarzen), Schmerzen verursachen (Dornwarzen an der Fußsohle) oder kosmetisch sehr stören.
Alterswarzen gehören nicht zur Gruppe der viral bedingten, ansteckenden Warzen.
Symptome und Leitbeschwerden
- Schmerzlose, derbe, bis erbsengroße Erhebungen auf der Haut mit unregelmäßiger Oberfläche und weißer bis gelblicher Farbe (gewöhnliche Warzen)
- Flache und oft von einer dicken Hornschicht umgebene Wucherung an der Fußsohle, oft mit einem dunklen Punkt in der Mitte (Dornwarzen)
- Flache, wenig auffällige, ovale, hautfarbene bis rötlichbraune, weiche Knötchen von 1–4 mm Durchmesser (Flachwarzen)
- Rötliche oder grauweißliche, bis mehrere Zentimeter große Wucherungen, meist in Gruppen und überwiegend im Anal- und Genitalbereich (Feigwarzen)
- Linsengroße, perlenähnliche, schmerzlose, rosafarbene Knötchen mit einer charakteristischen Delle in ihrer Mitte (Dellwarzen).
Wann zum Arzt
Bei Gelegenheit, wenn
- gewöhnliche Warzen kosmetisch stören.
In den nächsten Tagen, wenn
- Warzen entzündet sind oder bluten
- Warzen sich auf andere Hauterkrankungen (z. B. eine Neurodermitis) "aufsetzen"
- Dellwarzen sich rasch ausbreiten.
Die Erkrankung
Krankheitsentstehung
Trotz unterschiedlichstem Aussehen liegt allen Warzen eine Virusinfektion der Haut zugrunde. Mit Ausnahme der Dellwarzen, deren Verursacher das Molluscum-contagiosum-Virus (ein Pockenvirus) ist, werden Warzen durch Humane Papillom Viren (abgekürzt HPV) hervorgerufen.
Die Erreger werden sowohl durch direkten Hautkontakt als auch indirekt durch virushaltige Hautschuppen in Umkleideräumen, Saunen, Schwimmbädern, an Türklinken und Handtüchern übertragen. Die Viren dringen durch winzige Risse in die Oberhaut ein, vermehren sich und lösen an der betreffenden Stelle ein überschießendes Wachstum von Hornzellen aus.
Klinik
Aussehen, Beschwerden und Heilungsaussichten hängen vom Warzentyp ab:
- Gewöhnliche Warzen (Stachelwarzen, vulgäre Warzen, Verrucae vulgaris) sind mit Abstand die häufigste Warzenform, gekennzeichnet durch schmerzlose, derbe, bis erbsengroße Erhebungen auf der Haut. Ihre Oberfläche ist unregelmäßig und von weißer bis gelblicher Farbe. Bevorzugt entwickeln sich gewöhnliche Warzen auf dem Handrücken, an den Fingern und um den Nagel herum, wo sie einzeln oder beetartig gruppiert auftreten und kosmetisch erheblich stören. In der Regel heilen sie auch ohne Behandlung narbenlos ab und hinterlassen eine gewisse Immunität. Daher ist im Erwachsenenalter das Infektionsrisiko deutlich geringer als bei Kindern und Jugendlichen.
- Dornwarzen (Stechwarzen, Verrucae plantares) treten an den Fußsohlen auf, wo sie aufgrund der Druckbelastung nicht nach außen wachsen können. Sie sind deshalb flach und oft von einer dicken Hornschicht umgeben. Nicht selten ist in ihrer Mitte ein dunkler Punkt sichtbar, der durch winzige Einblutungen entstanden ist. Dornwarzen können beetartig zusammenfließen und heißen dann Mosaikwarzen (Plantarwarzen). Besonders am Ballen und an der Ferse sind diese Warzen oft schmerzhaft (daher der Name Dorn- bzw. Stechwarze). Dornwarzen kommen nach der Entfernung häufig wieder.
- Flachwarzen (Verrucae planae) sind flache, wenig auffällige, ovale, hautfarbene bis rötlichbraune, weiche Knötchen von 1–4 mm Durchmesser. Sie neigen zu großflächiger Ausbreitung, besonders im Bereich von Gesicht, Fuß- und Handrücken sowie Unterarmen. Flachwarzen bilden sich meistens ohne Behandlung spontan zurück.
- Feigwarzen (Feuchtwarzen, Kondylome, Condylomata acuminata) zeigen sich als rötliche oder grauweißliche, bis mehrere Zentimeter große Wucherungen, die meist in Gruppen auftreten und sich überwiegend im Anal- und Genitalbereich von Erwachsenen finden. Sie sind hoch ansteckend und werden überwiegend durch Sexualkontakte übertragen. Obwohl sie in 30 % der Fälle spontan abheilen, müssen sie unbedingt schnellstmöglich vom Arzt behandelt werden. Bestimmte Typen von Feigwarzenviren können bei infizierten Frauen Gebärmutterhalskrebs verursachen.
- Dellwarzen (Mollusken) sind eigentlich keine Warzen, sehen aber ähnlich aus und werden ebenfalls durch Viren hervorgerufen. Es handelt sich um linsengroße, schmerzlose, rosafarbene Knötchen, die in ihrer Mitte eine charakteristische Delle aufweisen und kleinen Perlen ähneln. Auf Druck geben sie einen weißlichen, virushaltigen Inhalt frei. Dellwarzen kommen häufig an Gesicht, Rumpf, Armen und Beinen vor, insbesondere bei Erwachsenen auch in der Genital- und Analregion. Betroffen sind v. a. Kinder mit trockener Haut (z. B. bei Neurodermitis) und junge Erwachsene, bei denen die Ansteckung nicht selten durch Sexualkontakte erfolgt. Eine erhöhte Anfälligkeit besteht unter dauerhafter äußerlicher Kortisontherapie sowie bei allgemeiner Abwehrschwäche, z. B. nach länger anhaltendem Fieber, nach einer Organtransplantation oder bei HIV-Infektion. Wenn das Immunsystem stabilisiert ist, bilden sie sich in der Regel nach einem halben Jahr spontan zurück.
Verlauf
Warzen bilden sich meist von selbst zurück. Außer bei Feigwarzen, die immer ärztlich behandelt werden sollten, kann man deshalb abwarten.
Diagnosesicherung
Bei Warzen reicht die genaue Inspektion der Wucherung durch die Ärzt*in für eine Diagnose meist aus. Im Zweifel wird eine Probe entnommen und diese feingeweblich untersucht.
Differenzialdiagnosen. Ähnlich aussehen wie Warzen können z. B. Hornhautschwielen an den Fußsohlen, Milien, der Lichen planus, die Hauttuberkulose oder auch das maligne Melanom (schwarzer Hautkrebs).
Behandlung
Feigwarzen müssen immer behandelt werden. Bei anderen Warzen ist die Entfernung nur dann notwendig, wenn sie ein kosmetisches Problem darstellten, durch eine ungünstige Lage Beschwerden bereiten oder wenn gleichzeitig eine die weitere Aussaat der Warzen begünstigende Hauterkrankung besteht wie z. B. eine Neurodermitis. Zur Warzenbehandlung stehen medikamentöse und operative Verfahren zur Verfügung.
Medikamentöse Therapie
Abschälung der Warze durch Auflösen der Hornschicht. Hierzu eignen sich verschiedene Säuren zum Auftragen wie Salicylsäure (z. B. in Verrucid®), Milchsäure, Harnstoff oder entsprechende Kombinationen (z. B. Duofilm®). Bei Flachwarzen im Gesicht verordnet die Ärzt*in die aus der Aknetherapie bekannte Vitamin-A-Säure (Tretinoin, z. B. in Airol®). Die Präparate können als Lösungen ausschließlich auf das befallene Areal getupft sowie als Cremes (etwa Salicylvaseline 3 %) oder auch als Pflaster (z. B. Guttaplast®) aufgebracht werden.
Damit sich die Hornschicht komplett auflöst, ist es erforderlich, die Präparate mehrmals täglich, besonders vor dem Schlafengehen aufzutragen. Die aufquellende Hornschicht sollte möglichst am nächsten Morgen entfernt werden, z. B. mit einer Feile oder einem Bimsstein. Diese Prozedur erfordert Behutsamkeit, um eine Verletzung benachbarter, gesunder Hautstellen zu vermeiden – sonst können Warzenviren verschleppt werden. Häufig dauert es 3–4 Wochen, bis die Warze vollständig "abgeschält" ist.
Hemmung der Viren. Oft reicht das Abtragen der Hornschicht nicht aus. Dann bietet sich als nächster Schritt an, auf den möglichst gut "abgeschälten" Warzengrund ein virenhemmendes Zytostatikum wie 5-Fluorouracil (z. B. Verrumal®) aufzutragen. Diese Behandlung erfolgt zwei- bis dreimal täglich über mehrere Wochen.
Neben den oben genannten Präparaten gibt es noch eine Reihe weiterer Wirkstoffe, die von der Ärzt*in z. T. auch off-label verschrieben werden. Dazu gehören z. B. der Wirkstoff Imiquimod als Creme, Podophyllin oder auch Dithranolhaltige Präparate.
"Invasive" Therapien
Sie zerstören auf unterschiedlichste Weise die molekulare Bindegewebsstruktur der Warzen. Nicht selten bleiben bei den "invasiven" Therapien jedoch Warzenreste zurück und sie müssen deshalb wiederholt werden.
- Kürettage mit scharfem Löffel, meist nach Auflösung der Hornschicht mit salicylhaltigem Pflaster über 1– 2 Tage
- Kältebehandlung mit flüssigem Stickstoff oder einem anderen Kältemittel. Diese Kryotherapie erfordert keine lokale Betäubung, ist aber schmerzhaft. Einige Stunden nach der Behandlung entsteht eine Blase, die abgetragen wird. Häufig bleibt eine Narbe zurück. Die Kryotherapie muss häufig wiederholt werden, bis eine Warze verschwindet.
- Lasertherapie mit dem gepulsten Farbstofflaser oder dem CO2-Laser. Narbenbildung und Schmerzen sollen nach der Lasertherapie seltener sein.
Sonderfall Dellwarzen
Bei Dellwarzen hängt die Behandlung von der Anzahl ab. Vereinzelt auftretende Dellwarzen lässt man am besten in Ruhe. Manchmal genügt ein "Ausquetschen" der Warze mit anschließender Desinfektion durch Alkohol. Ansonsten lassen sich Dellwarzen mit den gleichen Verfahren wie andere Warzen entfernen.
Prognose
Warzen verschwinden oft von selbst oder lassen sich mit den oben genannten Maßnahmen zunächst gut entfernen. Allerdings sind je nach Art und Befall die Rückfallquoten hoch. In einer Studie an Patient*innen mit Warzen an der Fußsohle waren 6 Monate nach erfolgreicher Therapie 74 % der Patient*innen, die mit dem Farbstofflaser behandelt worden waren, noch warzenfrei. In der Kryotherapiegruppe waren dies 54 %, in der CO2-Lasergruppe 48 % und von den Patient*innen, deren Warzen durch Auflösen der Hornschicht behandelt worden waren 55 %.
Besonders häufig kommen Warzen beispielsweise wieder, wenn sie
- bei Menschen über > 29 Jahre auftauchen
- länger als 2 Jahre bestanden haben
- größer als etwa 2 cm sind
- an Handflächen oder Fußsohlen sitzen
- Menschen mit geschwächtem Immunsystem befallen.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
Viele Warzenmittel zum Entfernen von Warzen sind in Drogerien und Apotheken frei erhältlich. Neben dem Auflösen der Hornschicht durch Säuren wie Salicylsäure, Essigsäure oder Ameisensäure kommt auch das schrittweise Verätzen des Warzengewebes (z. B. mit Silbernitrat in Höllenstein Ätzstift®, Anwendung einmal pro Woche) in Betracht. Außerdem sind auch rezeptfreie Produkte zur Vereisung erhältlich (z. B. Scholl Freeze® Warzenentferner), die angeblich selbst bei sehr hartnäckigen Warzen erfolgreich sind.
Dellwarzen entzünden sich leicht, wenn man sie mechanisch reizt. Danach bilden sie sich oft spontan innerhalb von 1–2 Wochen zurück. Einige Autor*innen empfehlen, diese Eigenschaft zur Selbsthilfe zu nutzen: nämlich mit einer sauberen Nadel den harten, weißen Kern der Warze anzustechen oder auch "herauszupulen" und so dessen Entzündung zu provozieren. Dabei dürfen jedoch keine gesunden Hautpartien berührt werden, da die Warzenviren durch das Sekret weiterverbreitet werden.
Ein weiteres Selbsthilfeverfahren berücksichtigt die psychischen Aspekte der Warzenentstehung und -bekämpfung. Da ein gut funktionierendes Abwehrsystem Warzen zu zerstören vermag, können Methoden, die das Abwehrsystem stimulieren, die Heilung von Warzen beschleunigen. Auch sind so manche Betroffene ihre Warzen schon mit Behandlungsmethoden aus der Volksmedizin losgeworden, deren Wirkung ausschließlich auf Suggestion beruht.
Komplementärmedizin
Warzenviren verbleiben im Körper und treten bei Abwehrschwächung wiederholt auf. Dementsprechend setzt die Komplementärmedizin auf die Stärkung des Abwehrsystems sowie die Behandlung der Symptomatik mit antiviralen Pflanzenextrakten mit dem Ziel, Warzen von innen auszuheilen.
Hydrotherapie. Zur besseren Abwehrstärkung sind alle durchblutungsfördernden Maßnahmen wie z. B. wechselwarme Arm- oder Fußbäder, Kneippsche Güsse, Wechselbäder und Wassertreten sinnvoll. Warzen heilen oft auch nach Anwendung von Kryotherapie aus: Hierbei wird flüssiger Stickstoff bis zu 20 Sekunden auf die Warzen appliziert. Ebenfalls gute Erfolge konnten mit der Behandlung mit Isopropanol-Lösung (70%ig) erzielt werden: Die Tinktur wird täglich mehrere Wochen lang dreimal aufgetragen.
Homöopathie. Die Homöopathie empfiehlt Thuja occidentalis als Tinktur zum Auftragen, als Globuli zum Einnehmen oder als Komplexmittel Thuja Oligoplex. Zur Immunstimulation wird Echinacea eingesetzt, bei rissigen oder verhornten Warzen Causticum oder Antimonium crudum.
Pflanzenheilkunde. Aus der Pflanzenheilkunde kommen Knoblauch (in Scheibchen aufgelegt oder aufgebunden) und Schöllkraut (Beiname: Warzenkraut) infrage. Schöllkrautsaft gibt es fertig in der Apotheke, er kann aber auch direkt von der frischen Pflanze auf die Warze aufgetragen werden (Stängel abbrechen und den austretenden gelben Saft auftragen. Da er giftig ist, darf aber nichts auf die Schleimhaut oder in die Augen gelangen!). Auch Zitronensaft, zweimal täglich aufgetragen, soll Warzen zum Abheilen bringen. Das gleiche gilt für selbst hergestellte Apfelessigtinktur: in 1 Teelöffel Apfelessig so viel Kochsalz auflösen wie möglich, dann drei Tropfen Lavendelöl dazugeben und diese Lösung zweimal täglich auf die Warze aufträufeln.
Zur Stärkung des Immunsystems (Immunstimulation) werden auch pflanzliche Präparate wie Sonnenhut (z. B. Echinacin® Madaus als Saft oder Dragees) oder Kombinationsmedikamente wie Esberitox® empfohlen.
Akupunktur. Die Akupunktur wird vornehmlich zur Stimulation des Immunsystems eingesetzt.
Entspannungverfahren. Bei etwa der Hälfte der Patient*innen gelingt eine Beeinflussung der Warzen über Autosuggestion, die mit Entspannungstechniken (z. B. Autogenes Training) gekoppelt werden kann.
Prävention
- Kratzen Sie nicht an Warzen herum! Wer eine Warze aufkratzt, riskiert eine Ausbreitung auf den umliegenden Hautbereich, weil Warzen ansteckend sind.
- Am besten überleben Warzenviren in feuchtem Milieu. Die für Dornwarzen verantwortlichen Viren finden sich oft auf feuchten Böden, z. B. in Bädern oder Saunabetrieben, aber auch in feuchten Handtüchern. Laufen Sie deshalb in öffentlichen Einrichtungen nicht barfuß und benutzen Sie nur eigene Handtücher.
- Achten Sie auf eine gesunde und trockene Haut. Trocknen Sie sich und Ihre Füße nach Baden, Duschen oder Sauna gut ab, verwenden Sie luftdurchlässige Schuhe.
- Benutzen Sie Roll-on-Deos nicht gemeinsam mit anderen.
- Verwenden Sie beim Sex mit unbekannten Personen Kondome.
HPV-Impfung. Seit 2006 gibt es eine Impfung gegen Humane Papillom Viren zum Schutz gegen Gebärmutterhalskrebs, Penis- und Analkrebs. Geimpft werden Jungen und Mädchen im Alter von 9 bis 17 Jahren, die Kosten übernehmen die gesetzlichen Krankenkassen. Auf dem Markt befinden sich mit Cervarix® und Gardasil 9® zwei Impfstoffe, die beide gegen die hochriskanten HPV-Typen 16 und 18 und dadurch vor der Entwicklung von Gebärmutterhalskrebs schützen. Gardasil 9® schützt zusätzlich vor 7 weiteren HPV-Typen, von denen 5 potenziell krebserregend (Typen 31, 33, 45, 52 und 58) und 2 für Feigwarzen (Typen 6 und 11) verantwortlich sind. Für Cervarix® ist eine Kreuzprotektion gegen die Typen 31, 33 und 45 beschrieben.
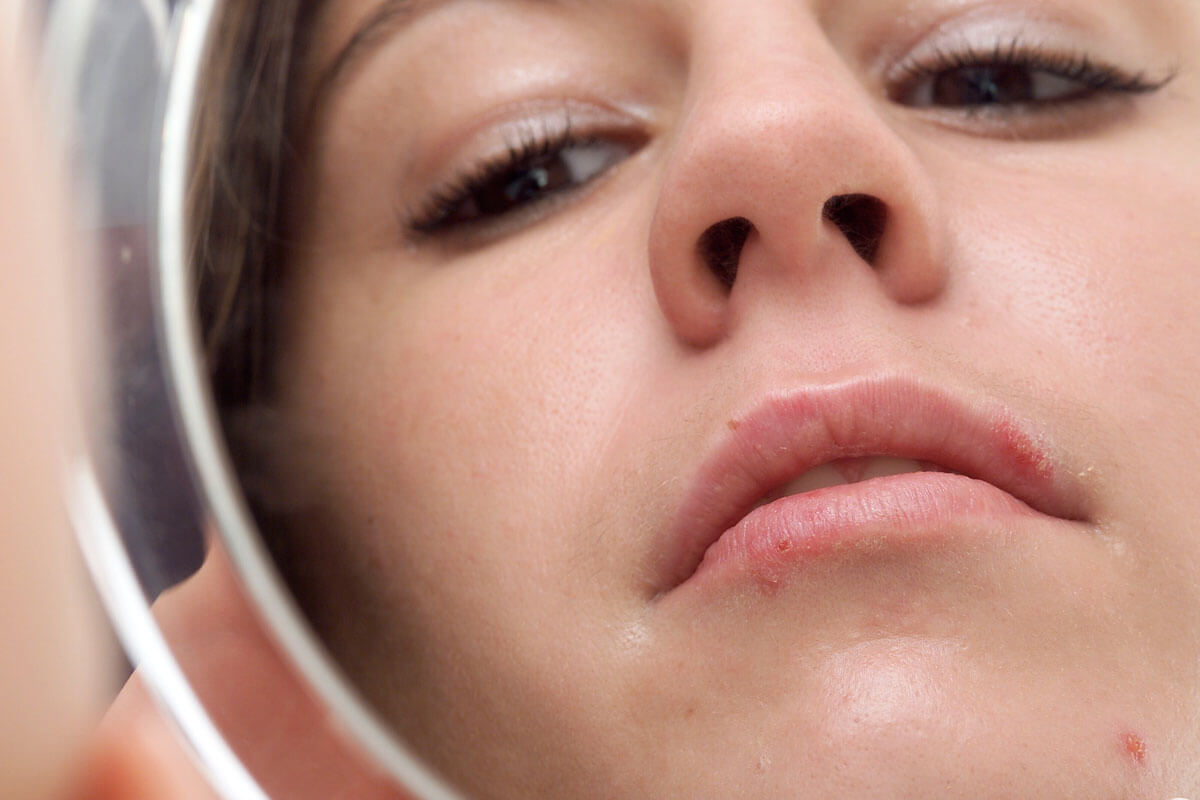
Lippenherpes lässt sich bezwingen
Mit Creme, Patch oder Hitze
Lippenherpes juckt, schmerzt und ist mit seinen gelblichen Krusten alles andere als eine Zierde. Häufig taucht er gerade dann auf, wenn man ihn am allerwenigstens gebrauchen kann. Zum Glück gibt es gegen die üblen Fieberbläschen inzwischen viele Gegenmittel. Wer sie frühzeitig einsetzt, hat gute Chance, den Herpes im Zaum zu halten.
Lebenslange Untermieter
Herpes-simplex-Viren (HSV) sind weit verbreitet. Am häufigsten kommt der Typ HSV-1 vor: Neun von zehn Erwachsenen tragen ihn in sich. Die meisten stecken sich damit schon in der frühen Kindheit an. Das Virus gelangt dabei über Körperflüssigkeiten wie Speichel oder Nasensekrete zunächst auf die Schleimhaut oder wird eingeatmet. Von dort erreicht es dann die Blutbahn. Nach dieser ersten, oft unbemerkten Infektion ziehen sich die Viren in bestimmte Nervenzellen (Ganglienzellen) zurück und bleiben lebenslang im Körper. Werden die „schlafenden“ Viren allerdings durch Stress oder andere Faktoren reaktiviert, wandern sie die Nervenbahnen entlang und lösen Geschwüre und Bläschen an der Haut aus.
Besonders häufig sitzen die Herpesviren in den Ganglienzellen des Nervus trigeminus. Dieser innerviert die Gesichtshaut, die Lippen und die Mundschleimhaut. Werden die Viren reaktiviert, kommt es in diesen Gebieten zu Symptomen. Am allerhäufigsten betroffen sind dabei die Lippen und der Bereich um den Mund herum. Im Volksmund nennt man die dann auftretenden kleinen schmerzhaften Geschwüre Fieberbläschen. Fachleute sprechen von einem Herpes labialis, wenn er an den Lippen oder im Mund sitzt, vom Herpes nasalis, wenn er die Nase befällt.
Fieberbläschen kündigen sich oft durch Brennen, Kribbeln oder Jucken an. Innerhalb weniger Stunden blüht der Herpes auf: Es entwickelt sich ein münzgroßer, geröteter Herd mit kleinen Blasen. Diese sind prall gefüllt mit HSV. Nach wenigen Tagen platzen sie und trocknen schließlich aus. Dabei bilden sich höchst schmerzhafte Krusten. Nach acht bis zehn Tagen ist die Wunde abgeheilt, und die Haut sieht wieder so aus wie vorher. Dummerweise bleibt es meist nicht bei der einen Attacke. Bei vielen Menschen, die das HSV in sich tragen, kommt das Fieberbläschen immer wieder. Oft an der gleichen Stelle, manchmal auch in anderen Bereichen des Mundes oder an der Nase.
In manchen Fällen bleibt es bei der Reaktivierung nicht beim harmlosen Fieberbläschen. Vor allem bei immungeschwächten Patient*innen und Neugeborenen drohen Komplikationen. Das Virus kann sich im gesamten Körper ausbreiten und das zentrale Nervensystem, die Lunge und die Leber infizieren. Atemnot, Fieber und Krampfanfälle sind nur einige der lebensbedrohlichen Folgen.
Hinweis: Manchmal kommt es durch die Reaktivierung von HSV-1 zu einer Augeninfektion. Dabei sind v.a. die Hornhaut und die Bindehaut betroffen. Bemerkbar macht sich der Augenherpes durch Rötung, Schmerzen, Juckreiz und Fremdkörpergefühl im Auge.
Was HSV aus seiner Zelle lockt
Fast alle Menschen sind mit HSV-1 infiziert. Doch nicht alle leiden unter Fieberbläschen. Das liegt daran, dass das Virus reaktiviert werden muss, bevor es aus den Nervenzellen auswandert und an der Haut zu Beschwerden führt. Provokationsfaktoren oder Trigger gibt es zahlreiche:
- UV-Strahlung der Sonne (eine andere Bezeichnung für den Herpes labialis ist auch der „Gletscherbrand“ durch starke UV-Strahlen im Gebirge)
- Fieber und Infektionskrankheiten
- Hormonumstellungen (z.B. bei der Menstruation)
- psychische Faktoren wie Stress, Ekel oder Traumata
Hinweis: Wer sehr häufig oder jeweils sehr lange unter Fieberbläschen leidet, sollte dies ärztlich abklären lassen. Dahinter kann eine Immunschwäche stecken.
Beschwerden mit Cremes und Gelen lindern
Das traditionelle Fieberbläschen ist nicht gefährlich, aber überaus lästig. Zum Glück gibt es inzwischen verschiedene Behandlungsmöglichkeiten. Besonders häufig werden spezielle Cremes eingesetzt.
Antivirale Cremes. Diese Cremes enthalten ein Virostatikum, das die Vermehrung der Viren stoppt. Trägt man sie schon beim ersten Kribbeln auf, bilden sich manchmal erst gar keine Bläschen aus. Ansonsten kann der Wirkstoff helfen, dass das Bläschen schneller abheilt und weniger schmerzt. Die Cremes sollten so früh wie möglich und dann alle drei bis vier Stunden eingesetzt werden. Für das Virostatikum Aciclovir gibt es keine Alterseinschränkung. Penciclovir darf erst ab einem Alter von zwölf Jahren angewendet werden. Aciclovir steht auch in Kombination mit antientzündlichem Hydrokortison zur Verfügung. Die Kombination soll die Symptome schneller lindern und die Wundheilung beschleunigen.
Zink. Zink soll auf Herpesviren ebenfalls einen hemmenden Effekt ausüben. Es wird für die virale Bläschenphase und die Zeit der Heilung empfohlen. Speziell für den Lippenherpes hergestellte Gele mit Zinksulfat-Heptahydrat sind in der Apotheke erhältlich.
Pflanzliche Salben. Melissenöl, Teebaumöl und Pfefferminzöl sind im Labor antiherpetisch wirksam, andere Pflanzeninhaltsstoffe haben desinfizierende Eigenschaften. Für den Lippenherpes gibt es spezielle Mixturen, z. B. Rephaderm mit Rosmarin-, Myrrhen- und Wermutkrautextrakten. Der Mikroalgenaktivstoff Spirulina-platensis-Extrakt (z.B. in Spiralin oder Ilon Lippencreme) soll das Eindringen und Anhaften von HSV in die Hautzellen verhindern. Dadurch kann er im Akutfall verhindern, dass das Bläschen weiter aufblüht. Auch vorbeugend soll Spirulina herpesanfällige Lippen schützen können. Außerdem reduziert der Algenwirkstoff die Krustenbildung und fördert die Abheilung.
Hinweis: Bei den Virostatika kommt es auch auf die Salbengrundlage an. So dringt Studien zufolge Aciclovir besonders gut in die Schleimhaut ein, wenn es mit einem Anteil von 40% Propylenglykol zubereitet ist.
Pflaster und Lippenstift
Statt Cremes lässt sich der Lippenherpes auch mit speziellen Pflastern oder Patches behandeln. Sie fördern durch Hydrokolloide die Wundheilung und reduzieren die Krustenbildung. Dabei sind sie auch ohne Wirkstoff etwa ebenso effektiv wie virostatische Cremes. Die Pflaster haben durchaus Vorteile: Sie schützen vor Infektionen und Weiterverbreitung der Viren. Außerdem lassen sie sich gut überschminken, d.h. das Fieberbläschen fällt weniger stark auf. Die Patches sollen 24 h auf der Läsion verbleiben. Beim Austausch lösen sich die Krusten mit ab – was allerdings recht schmerzhaft sein kann.
Ein weiteres Therapieprinzip ist Hitze. HSV sind wärmeempfindlich und lassen sich deshalb mit speziellen elektrischen Lippenstiften bekämpfen. Ab dem ersten Kribbeln soll man das Gerät stündlich für drei Sekunden auf die betroffene Stelle aufsetzen. Kribbelt es weiter, kann man die Behandlung nach zwei Minuten insgesamt fünf Mal pro Stunde wiederholen. Offene Bläschen oder verletzte Haut dürfen damit allerdings nicht behandelt werden. Außerdem muss die Haut frei von Cremes und trocken sein. Um eine Virenübertragung zu vermeiden, sollte der elektrische Stift nur von einer Person verwendet werden.
Tipp: Für ihre Vermehrung brauchen Herpesviren die Aminosäure L-Arginin. Nimmt man deren Gegenspieler L-Lysin ein, kann das die Abheilung unterstützen. L-Lysin ist in verschiedenen Nahrungsergänzungsmitteln (Kapseln oder Kautabletten) enthalten.
Allgemeine Maßnahmen verhindern die Ansteckung
Egal wie man seinen Lippenherpes behandelt: Auf jeden Fall sollte man dafür sorgen, dass man andere nicht infiziert. Denn die Flüssigkeit in den Bläschen ist prall gefüllt mit Viren. Hygiene ist bei einem akuten Lippenherpes deshalb oberstes Gebot. Das bedeutet:
- Hände regelmäßig waschen und desinfizieren.
- Bläschen nicht berühren oder öffnen. Cremes und Gele am besten mit einem Wattestäbchen auftragen.
- Körperkontakt mit Kindern und Schwangeren meiden.
- Läsionen mit einem Herpespatch oder Pflaster abdecken.
- Als Kontaktlinsenträger mit aktivem Lippenherpes lieber eine Brille tragen, um die Viren nicht in die Augen zu verschleppen.
- Nach dem Abheilen Zahnbürsten austauschen.
In manchen Fällen kann man dem wiederkehrenden Lippenherpes vorbeugen. Dazu muss man allerdings die Faktoren kennen, die das Aufblühen triggern. Ist Sonne der Auslöser, hilft Sonnenschutz – vor allem ein Lippenstift mit hohem Lichtschutzfaktor. Auch Kälte und trockene Luft kann HSV aufwecken. Deshalb sollte man im Winter die Lippen gut pflegen und draußen mit einem Schal oder Rollkragen vor eisigen Temperaturen schützen. Bei stressbedingtem Herpes können Entspannungstherapien zu einer besseren Stresskontrolle führen. Infektionen vermeidet man, indem man die empfohlenen Impfungen wahrnimmt und vor allem in der Erkältungszeit die Gebote der Hygiene beachtet.
Tipp: Wenn der Lippenherpes regelmäßig aufblüht, sollte man darüber Buch führen. Dadurch lassen sich die triggernden Faktoren leichter herausfinden.
Virostatika innerlich
In manchen Fällen müssen virostatische Medikamente auch innerlich eingesetzt werden. Dass ist z.B. der Fall, wenn schwere Verläufe drohen – wie bei Patient*innen mit Immunerkrankungen oder bei Neugeborenen. Meist verabreichen die Ärzt*innen den Wirkstoff dann über die Vene. Vor Zahnoperationen oder Schönheitsoperationen im Gesicht empfehlen Ärzt*innen oft die Einnahme von Aciclovir-Tabletten, um das Aufblühen von Läsionen zu verhindern. Bei immungeschwächten Menschen, die häufig Rezidive erleiden, wird zur Vorbeugung manchmal auch zu einer Langzeittherapie mit Valaciclovir oder Aciclovir in Tablettenform geraten.
Quelle: DAZ 2023, 26: 30

