Gesundheit heute
Hauterkrankungen, berufsbedingte
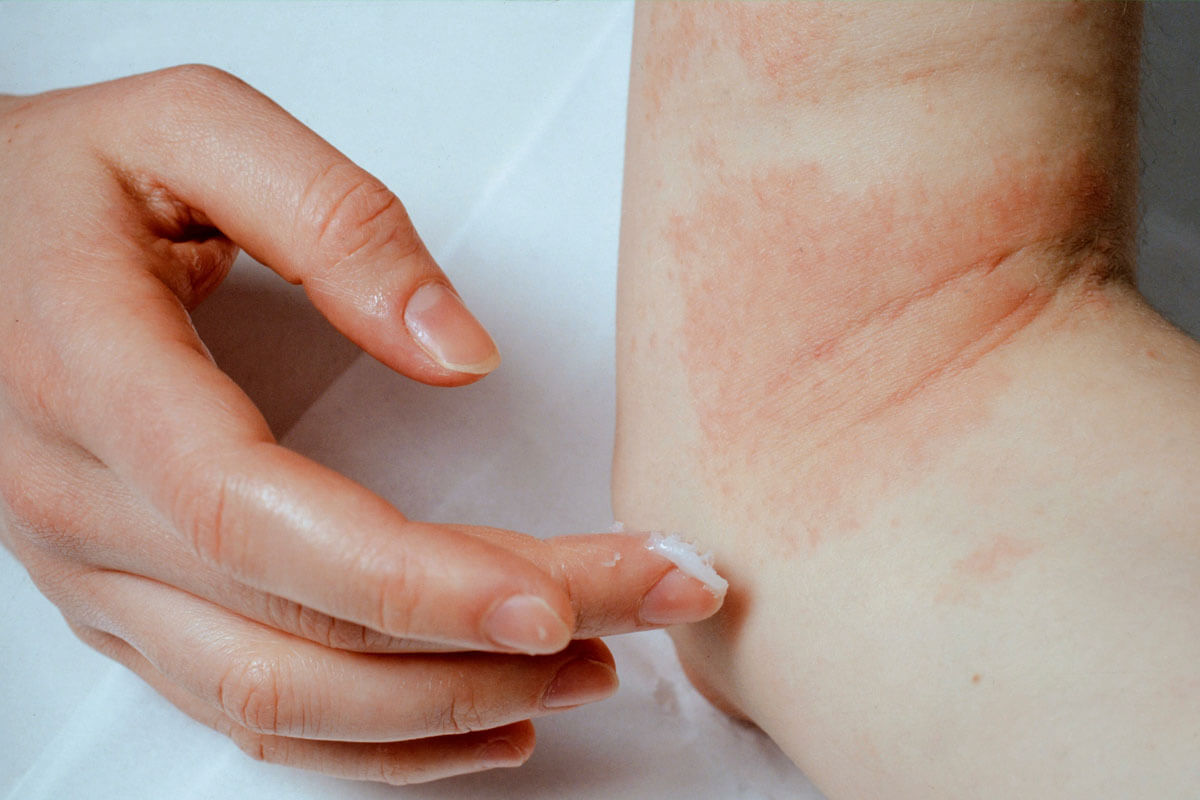
Berufsbedingte Hauterkrankungen (Berufsdermatosen): durch Kontakt mit in bestimmten Berufsfeldern typischerweise vorkommenden Stoffen ausgelöste Hautleiden. Als typische Auslöser gelten Mehl, Duftstoffe, Gummiinhaltsstoffe, Desinfektionsmittel oder Epoxidharze. Am häufigsten sind die Hände betroffen (z. B. bei Handekzemen von Friseuren und Bäckern).
Mit geeigneten Schutz- und Pflegemaßnahmen können die Betroffenen oft in ihren Berufen verbleiben. Sind passende Schutzmaßnahmen nicht möglich, besteht die Möglichkeit, dass die berufsbedingte Hauterkrankung als Berufskrankheit anerkannt wird.
Symptome und Leitbeschwerden
- Rötungen, schuppende und raue Hautstellen
- Schuppen und Risse, evtl. Krusten und Knötchen
- Juckreiz
- Hauterscheinungen vor allem an den Händen, also dort, wo die Haut mit dem auslösenden Stoff in Berührung kommt.
Wann zum Arzt
Demnächst, wenn
- Hauterscheinungen im Kontakt zu bestimmten Arbeitsstoffen auftreten. Hinweisend auf eine berufsbedingte Hauterkrankung ist auch die Linderung an Wochenenden oder das vorübergehende Abheilen im Urlaub.
Die Erkrankung
Mehr als 90 % der berufsbedingten Hauterkrankungen sind Handekzeme. Sie beginnen in der Regel mit einem harmlos erscheinenden chronisch toxischen Kontaktekzem. Als erste Hinweise finden sich gerötete, trockene und raue Hautstellen, an denen sich später Risse und Schuppen bilden. Letztere sind eine ideale Eintrittspforte für in bestimmten Berufsfeldern auftretende Allergene (Berufsallergene) und Schadstoffe. Im weiteren Verlauf entwickelt sich dann eine Kontaktallergie, die unbehandelt zu einer vorübergehenden Arbeitsunfähigkeit oder sogar zur Aufgabe des Berufes führen kann.
Weitere, deutlich seltenere berufsbedingte Hauterkrankungen sind z. B. die Berufsakne (Teerakne bei Straßenarbeitern, Erdöl-Akne bei Arbeitern in Ölfeldern) oder durch Tiere übertragene Viruserkrankungen (Kuhpocken, Melkerknoten, Ornithosen).
Risikofaktoren
Einige Berufsgruppen sind besonders häufig von berufsbedingten Hautkrankheiten betroffen. Dazu zählen
- Bäcker (Mehl)
- Friseure (Shampoos, Haarsprays, Haarfarben, nickelhaltige Instrumente)
- Kosmetikerinnen (diverse Inhaltsstoffe von Kosmetika und Make-up)
- Maurer, Maler, Fliesenleger (Zement, Klebstoffe wie Epoxid-Kunstharz, Farben)
- Maschinenpersonal (Kühlschmierstoffe)
- Reinigungspersonal (diverse Reinigungs- und Pflegeprodukte)
- Klinikpersonal (Latexhandschuhe).
Diagnosesicherung
Meist führen typische Hautveränderungen, die Befragung des Patienten nach möglichen Allergenen in seinem beruflichen Umfeld sowie entsprechende Allergietests zur Diagnose.
Bei Verdacht auf eine berufsbedingte Hauterkrankung muss der Hautarzt die zuständige Berufsgenossenschaft benachrichtigen. Nur so ist der Arbeitnehmer im Rahmen der erforderlichen Hautschutz- und Behandlungsmaßnahmen sowie für den Fall einer Berufsunfähigkeit versichert.
Ob die Berufsdermatose allerdings auch als Berufskrankheit anerkannt wird, hängt von mehreren Bedingungen ab. Definiert ist eine Berufserkrankung in der Berufskrankheitenverordnung als "schwere oder wiederholt rückfällige Hauterkrankung, die zur Unterlassung aller Tätigkeiten gezwungen haben, die für die Entstehung, die Verschlimmerung oder das Wiederaufleben der Krankheit ursächlich waren oder sein können."
Behandlung
Die Behandlung eines bereits bestehenden Kontaktekzems erfolgt durch das Auftragen von Kortisonpräparaten.
Weitere Schutzmaßnahmen kann der Patient selbst durchführen. Die Kosten für die notwendigen Maßnahmen (Hautschutzsalben, Handschuhe) übernimmt der Versicherungsträger nach Beantragung und Zustimmung.
Prognose
Wem es gelingt, die erforderlichen Hautschutz- und Hautpflegemaßnahmen konsequent umzusetzen, hat gute Chancen, weiterhin in seinem Beruf tätig zu sein.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
Auslöser meiden. Meiden Sie die verantwortlichen Stoffe! Dazu gehört das Tragen von Schutzhandschuhen oder anderer geeigneter Schutzbekleidung.
Haut schützen. Eine weitere Säule der Behandlung ist die konsequente Anwendung von Hautschutzsalben und -cremes, die speziell auf die Arbeitssituation abgestimmt sein müssen. O/W-Emulsionen schützen beispielsweise vor Ölen, Schmierstoffen und fettlöslichen Schadstoffen, während W/O-Emulsionen sowie Schutzsalben auf Silikonbasis bei Kontakt mit Wasser und wasserlöslichen Schadstoffen geeignet sind. Lassen Sie sich von Ihrem Arzt genau beraten, welche Hautschutzsalbe genau für Ihr Ekzem geeignet ist. Die falsche Salbe schädigt Ihre Hautbarriere zusätzlich und kann das Ekzem verschlimmern.
Haut nur mild reinigen. Zum Hautschutz gehört auch die Verwendung von milden Reinigungsmitteln (Syndets).
Die richtigen Schutzhandschuhe. Gut geeignet für viele Tätigkeiten sind Nylon-Handschuhe mit teilweiser Nitrilbeschichtung. Diese sind atmungsaktiv, leicht und trocknen schnell, wenn sie mal nass geworden sind. Weitere Alternativen sind Lederhandschuhe oder Strick-Handschuhe mit Noppen. Egal welche Schutzhandschuhe Sie tragen, wechseln sie diese immer, sobald sie innen feucht sind – sonst quellen Ihre obersten Hautschichten auf, was sie zusätzlich empfindlich macht. Für Reinigungsarbeiten eignen sich Handschuhe mit kompletter Beschichtung mit Nitril oder reine Vinyl (PVC)-Handschuhe. Damit die Chemikalien und Putzmittel nicht auf die Unterarme laufen, schlagen Sie die Stulpen nach außen um.
Prävention
Die beschriebenen Maßnahmen dienen auch zur Vorsorge. In vielen Berufsfeldern gibt es außerdem vom Arbeitgeber oder der Berufsgenossenschaft Empfehlungen zum Hautschutz.
Weiterführende Informationen
Zahlreiche Informationen zum Thema Arbeitsschutz finden sich auf der Website der Berufsgenossenschaft für Gesundheitsdienst und Wohlfahrtspflege: www.bgw-online.de/DE/Home/home_node.html
Harnstoffhaltige Cremes machen trockene Haut weich und geschmeidig.
Wieviel Urea ist gesund für die Haut?
Tausendsassa Harnstoff
Harnstoff ist ein gutes Mittel, um die Haut feucht zu halten. Doch wieviel von dem Wirkstoff sollte in Cremes enthalten sein? Und welche Zubereitungsform wirkt am besten?
Abfallprodukt mit Vorzügen
Harnstoff oder Urea ist ein Abbauprodukt des Stoffwechsels. Er wird nicht nur über den Urin, sondern auch über den Schweiß ausgeschieden und lagert sich in den oberen Schichten der Haut ab. Als sogenannter Moisturizer bindet Harnstoff Wasser und schützt die Haut so vor dem Austrocknen. Doch Harnstoff wirkt nicht nur feuchtigkeitsregulierend. Er begünstigt auch die Abschuppung der abgestorbenen Hautzellen - und er verbessert die Hautbarriere.
Etwa 7% der menschlichen Hornschicht besteht aus Harnstoff. Bei Neurodermitis ist der Harnstoffgehalt der Haut um bis zu 70% reduziert. Auch gesunde Haut kann unter Harnstoffmangel leiden: zum Beispiel wenn sie durch Heizungsluft oder zu häufiges Waschen ausgetrocknet wird. In der Folge wird die Haut spröde und rissig, manchmal juckt sie auch.
Ab 10% Harnstoff kann´s brenzlig werden
Zum Glück kann man der Haut über Pflegeprodukte leicht Harnstoff zuführen. Gängige Präparate enthalten etwa 3 bis 10 % davon. Bis zu diesen Konzentrationen wird der Harnstoff in der Regel gut vertragen. Ab einer Konzentration von 10% stellt sich - vor allem bei leicht irritierter oder entzündeter Haut - oft ein unangenehmes Brennen ein. Konzentrationen von 30% lösen die Hornhaut ab und sind nur in speziellen Situationen wie beispielsweise bei Nagelpilz anzuraten.
Harnstoff-Konzentration bis zu 10% reichen für die Hautpflege gut aus. Dabei genügt oft bereits ein geringer Wirkstoffgehalt: In einer Studie an Erwachsenen wurden Verträglichkeit und Wirksamkeit von 5%igen und 10%igen Harnstoff-Produkten verglichen. Nach sechswöchiger Anwendung führten beide Konzentrationen zu einer deutlichen Besserung des Hautzustands. Die Teilnehmenden bevorzugten allerdings die niedrigere Dosierung.
Wasser-in-Öl wirkt länger und tiefer
Doch die Wirkung von Urea-Präparaten hängt nicht nur von der Konzentration des Harnstoffs ab. Entscheidend ist, ob es sich um eine Öl-in-Wasser-Emulsion (O/W) oder eine Wasser-in-Öl-Emulsion (W/O) handelt. Letztere hat aufgrund der langsamen, gleichmäßigen Tiefenwirkung Vorteile, sagen Expert*innen.
Quelle: ptaheute

