Gesundheit heute
Kontaktallergie
Kontaktallergie ([akutes] allergisches Kontaktekzem, allergische Kontaktdermatitis): Durch direkten Kontakt mit einem Allergen ausgelöstes, meist örtlich begrenztes Ekzem. Typische Kontaktallergene sind einige Metalle, insbesondere Nickel (z. B. in Schmuck) oder Chrom, sowie Substanzen in Kosmetikprodukten, Latexhandschuhen oder äußerlich angewandten Medikamenten.
Die Kontaktallergie ist bei Erwachsenen die häufigste Allergieform und eine der häufigsten Berufskrankheiten. Auch nach jahrzehntelangem Kontakt mit einer Substanz kann sich plötzlich eine Kontaktallergie entwickeln, wenn die Barrierefunktion der Haut überfordert ist.
Behandelt werden die Hautbeschwerden vor allem mit Kortison. Gelingt es, das Allergen konsequent zu vermeiden, kann das Ekzem spurenlos abheilen.
Symptome und Leitbeschwerden
- Plötzlich auftretende geschwollene, gerötete und nässende Knötchen und Bläschen
- Später trockener Hautausschlag mit Rötung, Verdickung, Schuppung und Rissen
- Fast immer starker Juckreiz.
Wann zum Arzt
In den nächsten Tagen bei
- Verdacht auf eine berufsbedingte Kontaktallergie
- Übergang des nässenden Ausschlags in eine trockene Form.
Sofort bei
- großflächigen akuten Hautreaktionen mit Juckreiz, Rötung, Knötchen und Bläschen
- gleichzeitiger Atemnot und/oder Kreislaufbeschwerden.
Die Erkrankung
Kontaktallergien sind weit verbreitet: 15–20 % der Allgemeinbevölkerung sind gegen eines der häufigen Kontaktallergene sensibilisiert. 5–6 % der Kinder und etwa 8 % der Erwachsenen entwickeln mindestens einmal im Leben ein Kontaktekzem.
Krankheitsentstehung
Die Kontaktallergie ist eine Allergie vom verzögerten Typ, bei dem die allergischen Hautreaktionen nicht sofort, sondern erst 24–72 Stunden nach Allergenkontakt auftreten. Warum sich eine Person gegen einen Stoff sensibilisiert und allergisch reagiert, ist noch nicht geklärt. Offenbar spielen auch genetische Faktoren eine Rolle, so sind z. B. bei zweieiigen Zwillingen häufiger beide Geschwister von einer Nickelallergie betroffen als bei eineiigen Zwillingen. Inzwischen konnten die Forscher auch einige Gene ausfindig machen, die die Entwicklung einer Kontaktallergie beeinflussen (z. B. das Filaggrin-Gen oder die Gene der N-Acetyltransferasen).
Auslöser
Die weitaus häufigste Kontaktallergie ist die Nickelallergie bzw. eine Allergie auf Nickelsalze wie Nickelsulfat. Nickel findet man z. B. in Schmuck (auch Silber- und Weißgoldschmuck), Brillenrahmen, Armbanduhren, Verschlüssen von Kleidungsstücken, Türklinken, Geldmünzen, Scheren (eine Nickelallergie ist bei Friseuren eine anerkannte Berufskrankheit), Messern und Küchengeräten. Ohrstecker und Piercings bergen ein besonderes Risiko, weil sie das Allergen besonders tief in bzw. unter die Haut bringen.
Selbst Nahrungsmittel können Probleme bereiten, wenn Nickelspuren aus dem Boden in die Pflanze gelangen (z. B. bei Bohnen, Erdnüssen, Haselnüssen oder Kakao) oder wenn saure Speisen Nickelmoleküle aus dem Kochtopf herauslösen. Der immunbiologische Wirkmechanismus der Nickelallergie wurde erst jüngst entschlüsselt: Die sich herauslösenden Nickelpartikel heften sich an ein Rezeptor-Eiweiß mit dem englischen Namen toll-like receptor 4 (TLR4) und aktivieren dadurch das Immunsystem. Dieses bildet verstärkt entzündungsfördernde Stoffe, die das Ekzem auslösen.
Eine weitere häufige Kontaktallergie ist die 28k29Latexallergie, häufig auftretend bei medizinischem Pflegepersonal, das Schutzhandschuhe tragen muss. Bei sehr allergieanfälligen Patienten kann man manchmal ein Latexasthma beobachten.
Weit verbreitete Allergene sind auch die Chromsalze; vor allem das vierwertige Chrom (Chrom IV) ist stark allergisch. Da Chromsalze zum Gerben von Leder genutzt werden, kann das Schuhleder an den Füßen Kontaktallergien auslösen. Eine Alternative sind pflanzlich und chromfrei gegerbte Schuhe. Aber auch in älteren, zementhaltigen Baustoffen finden sich Chromsalze: So sind die Schuhe von Maurern, Bergarbeitern und Galvanisatoren häufig mit Baustoffen kontaminiert, wodurch die Füße ständig mit dem Allergen in Kontakt kommen und ebenfalls eine Kontaktallergie droht. Seit 2006 ist es glücklicherweise Vorschrift, das gefährliche Chrom IV im Zement durch Zinnsulfat-Zusätze unschädlich zu machen. Diese sorgen dafür, dass das Chrom IV zu dem viel weniger schädlichen Chrom III reduziert wird. Seitdem sind Chromallergien viel seltener geworden.
Bei Reinigungspersonal finden sich häufig Kontaktallergien an den Händen, hervorgerufen durch Haushaltsreiniger. Der ständige Kontakt mit Wasser und Reinigungsmitteln stört den Fett- und Säureschutzmantel der Haut und erleichtert dadurch das Eindringen von Allergenen.
Auch unter den Pflanzen und Hölzern gibt es eine Reihe von Auslösern für eine Kontaktallergie, nicht nur bei direktem Kontakt, auch bei Verwendung von Holzbeizen und Naturkosmetik. Häufige Allergene finden sich z. B. in Kamille, Rainfarn und Arnika.
Weitere Allergieauslöser finden sich in Textilien, Medikamenten (z. B. in Neomycin, Benzocain, Bufexamac), Kosmetika, Haarfärbemitteln, Seifen und anderen Pflegepräparaten. Es handelt sich z. B. um Duft-, Konservierungs- und Gerbstoffe, oder Desinfektionsmittel.
Klinik
Je nach Allergenmenge und Dauer des Allergenkontakts entwickeln sich unterschiedliche Hautveränderungen:
- Bei der akuten Kontaktallergie, ausgelöst durch kurzzeitigen, intensiven Allergenkontakt, kommt es zu einer ausgeprägten Hautrötung mit Knötchen und wassergefüllten Bläschen, die sich später öffnen und nässen. Fast immer tritt starker Juckreiz auf. Kratzen verursacht zusätzliche Hautschäden. Die Hautveränderungen sind meistens auf die mit dem Allergen in Berührung gekommenen Hautstellen begrenzt. Lediglich bei allergisierenden Stäuben (wie Zement, Sägemehl, trockene Pflanzenteile) oder Duftstoffen (Sprays, Dämpfe, Parfüm) ist ein unscharf begrenzter Hautauschlag insbesondere im Gesicht möglich.
- Wirkt ein Allergen in geringen Mengen, jedoch fortdauernd auf die Haut ein, kommt es zur subakuten Kontaktallergie. Typisch für diese Form ist neben einer juckenden und nässenden Hautrötung ein vergröbertes Hautbild mit Schuppung.
- Ständiger Kontakt mit einem Allergen, z. B. im Berufsalltag, führt zu einer chronischen Kontaktallergie, gekennzeichnet durch eine trockene, gerötete, grobe, verdickte Haut mit starker Schuppung. Ein chronisches Geschehen kann über die Stellen des Allergenkontakts hinaus sogar an ganz anderer Stelle auftreten (das Ekzem "streut"). Vereinzelt kommt es zu begleitenden Reaktionen an den Atemwegen, die schlimmstenfalls zu asthmaähnlichen Beschwerden führen.
Typische Lokalisationen
Manche Lokalisationen sind für bestimmte Kontaktallergien besonders typisch:
- Augenregion: Brillengestell, Make Up, Augentropfen
- Behaarter Kopf: Haarfärbemittel, Klammern, Dauerwelle
- Ohren: Ohrstecker, Piercings
- Mitte des Dekolletés, Kettenlinie um den Hals: Kettenanhänger und Ketten
- Achselhöhle: Enthaarungsmittel und Deos
- Handgelenk: Uhr, Armband
- Hände: Latex- oder Gummihandschuhe, Chromsalze
- Taille: Gürtel, Gummiband der Unterwäsche
- Bauchnabel: Hosenknöpfe, Gürtelschnalle, Piercings
- Genitalbereich: Kondome, Intimpflegemittel, Enthaarungsmittel, Piercings
- Analfalte: feuchtes Toilettenpapier, Seife
- Hinterer Oberschenkel: Toilettensitz
- Vorderer Oberschenkel (Hosentasche): Feuerzeug, Schlüssel
- Unterschenkel: Thrombosestrümpfe
- Füße: Fußspray, Socken, Fußkettchen.
Diagnosesicherung
Die Diagnose stellt der Hautarzt anhand der typischen Hautveränderungen, ihrer Lokalisation und der Angaben des Patienten. Welche Allergene für das Ekzem verantwortlich sind, lässt sich nach Abheilen des Ekzems am sichersten durch einen Epikutantest herausfinden.
Je nach vermutetem Auslöser stehen für einen solchen Hauttest neben einer Standardreihe mit 27 häufigen Allergenen wie z. B. Nickelsulfat, Duftstoff-Mixe und Perubalsam weitere spezifische Testreihen zur Verfügung, so
- eine Standardreihe für Kinder
- eine Testreihe für Konservierungsmittel
- eine Testreihe für Augenmedikamente
- eine Testreihe für Leder und Schuhe
- eine Testreihe für Friseurstoffe.
Differenzialdiagnosen. Neurodermitis, Erysipel und Pilzinfektionen der Haut sehen häufig ähnlich aus wie ein Kontaktekzem. Außerdem wird das Kontaktekzem leicht mit dem toxischen Kontaktekzem verwechselt, das auf einer Schädigung der Haut durch aggressive chemische oder physikalische Einflüsse beruht. Dazu kommt, dass sich eine Kontaktallergie leicht auf dem Boden eines toxischen Kontaktekzems entwickelt. Mischformen sind also häufig.
Auch die Unterscheidung zwischen Ekzem und Dermatitis ist unscharf. Beide Begriffe beschreiben entzündliche Hautzustände, die durch eine Unverträglichkeitsreaktion verursacht werden. Es gibt zwar keinen einheitlichen medizinischen Sprachgebrauch, aber tendenziell werden akute Hautreaktionen eher als Dermatitis und chronische eher als Ekzem bezeichnet.
Behandlung
Wichtigster Schritt bei einer Kontaktallergie ist zuerst einmal die Allergenkarenz, also das Meiden des auslösenden Stoffes (mehr dazu unter "Ihr Apotheker empfiehlt".
Pharmakotherapie
Therapie der Wahl ist das Eincremen der betroffenen Hautareale mit Kortisonpräparaten. Bei nässendem Ausschlag werden eine wasserreiche O/W-Emulsion (z. B. Dermatop® Creme mit Prednicarbat) und eventuell zusätzlich feuchte Umschläge mit 0,9%iger Kochsalzlösung oder Bäder mit Gerbstoffen (Tannolact®) verordnet.
Chronische und trockene Ekzeme erfordern ein Kortisonpräparat mit hohem Fettanteil, z. B. Ecural®Salbe oder Dermatop®Fettsalbe. Haben sich auf der Haut schuppende und verdickte Plaques gebildet, unterspritzt der Arzt diese mit Kortison (z. B. Triam Injekt®).
Prognose
Wird das Allergen gefunden und gemieden, heilt das Ekzem meist folgenlos ab.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
Allergenkarenz. Die wichtigste Maßnahme zur Vorbeugung und Behandlung einer Kontaktallergie besteht darin, das Allergen herauszufinden und zu meiden (Allergenkarenz). Manchmal erfordert diese Maßnahme, ein Hobby aufzugeben oder sogar den Arbeitsplatz zu wechseln. In anderen Fällen reicht z. B. die Verwendung von Schutzhandschuhen, Hautschutzsalben oder Hautschutzschaum.
Frühzeitig zum Hautarzt. Bei fortbestehendem Allergenkontakt heilt die Krankheit nicht, sondern wird chronisch. Deshalb ist es wichtig, beim geringsten Verdacht auf eine berufsbedingte Kontaktallergie einen Hautarzt aufzusuchen, der entsprechende Vorsorgemaßnahmen vorschlägt und einleitet.
Komplementärmedizin
Bei der Kontaktallergie steht die Suche nach dem auslösenden Reiz durch Allergietests im Vordergrund, daher sind alternative Maßnahmen nur unterstützend zur Behandlung der Beschwerden relevant. Bewährt haben sich v. a. die Hydrotherapie und Pflanzenheilkunde, bei chronischen Formen kommen dieselben komplementärmedizinischen Methoden in Betracht, die bei der Neurodermitis aufgeführt sind.
Pflanzenheilkunde. Empfehlenswert sind lokale Maßnahmen, z. B. Anwendungen mit Gerbstoffpräparaten. So profitieren viele Patienten von Kompressen mit Extrakten aus Eichenrinde, Hamamelis (Zaubernuss), Walnussblättern oder schwarzem Tee.
Hydrotherapie. Entzündungshemmend wirken Umschläge mit kaltem abgekochten Wasser, die alle 5 Minuten erneuert werden, auch Umschläge mit Malventee sowie Quarkwickel (solange die Haut nicht offen und blutig ist) zur Kühlung und Rückfettung der Haut haben sich bewährt. Lauwarme Bäder, z. B. mit Zusätzen von Milch (außer bei Milchallergie!) und 1 Esslöffel Olivenöl, abgekochter Eichenrinde oder Weizenkleie sind bei akuten Neurodermitisschüben empfehlenswert. Chronische Ekzeme reagieren dagegen besser auf Ölbäder; sie wirken am besten, wenn das Öl erst nach 5 Minuten Badezeit dem Wasser zugesetzt wird. Für trockene und verdickte Haut eignen sich auch Sole-Bäder mit einem Salzgehalt von 1,5–6 %. Die Badedauer sollte 5–10 Minuten nicht übersteigen. Nach dem Bad empfiehlt sich eine einstündige Bettruhe, anschließend wird die Haut mit klarem Wasser abgeduscht und eingecremt.
Lichttherapie. Mitunter lassen sich die kontaktallergischen Symptome mittels UV-Bestrahlung verbessern, allerdings nicht bei chronischen Verlaufsformen.
Homöopathie. Bei chronischer Kontaktallergie empfiehlt die Homöopathie Acidum formicicum, bei Quaddeln und Entzündung Atropa belladonna sowie bei Verschlechterung der Beschwerden durch Kälte oder Wasser Rhus toxicodendron.
Akupunktur. In manchen Fällen kann Akupunktur den Juckreiz lindern.
Prävention
- Wer zu Kontaktallergien neigt, tut gut daran, auf Modeschmuck, Piercings, Weichspüler, Desinfektionsmittel und Duftstoffe zu verzichten und mit Reinigungsmitteln eher sparsam umzugehen.
- Regelmäßige und sorgfältige Pflege der belasteten Hautareale hilft, den Säureschutzmantel der Haut zu erhalten und ihre Barrierefunktion zu stärken. Zur Reinigung empfehlen sich seifenfreie Waschlösungen und rückfettende Badezusätze, zum Eincremen Pflegeprodukte mit hohem Fettanteil.
- Speziell für die Hände sind im Handel zahlreiche Cremes und Salben erhältlich, die pflegende Zusätze wie Harnstoff oder Dexpanthenol enthalten. Für eine optimale Wirkung ist es erforderlich, das Eincremen nach jedem Händewaschen zu wiederholen.
Weiterführende Informationen
Viele Informationen zu Allergien und Kontaktallergien sowie eine Liste der häufigen Allergene finden Sie auf der Website des Allergieinformationsdienstes des Helmholtz Zentrums München: https://www.allergieinformationsdienst.de/immunsystem-allergie/allergene/kontaktallergene.html
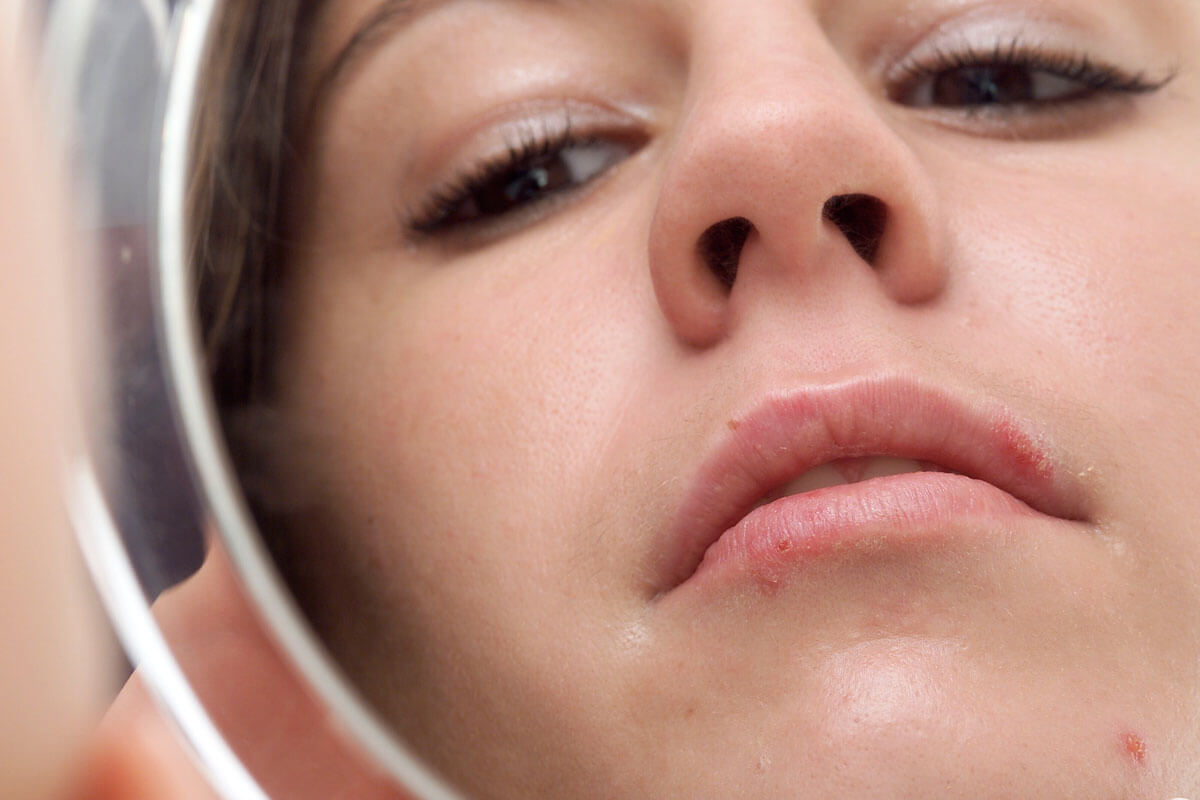
Lippenherpes lässt sich bezwingen
Mit Creme, Patch oder Hitze
Lippenherpes juckt, schmerzt und ist mit seinen gelblichen Krusten alles andere als eine Zierde. Häufig taucht er gerade dann auf, wenn man ihn am allerwenigstens gebrauchen kann. Zum Glück gibt es gegen die üblen Fieberbläschen inzwischen viele Gegenmittel. Wer sie frühzeitig einsetzt, hat gute Chance, den Herpes im Zaum zu halten.
Lebenslange Untermieter
Herpes-simplex-Viren (HSV) sind weit verbreitet. Am häufigsten kommt der Typ HSV-1 vor: Neun von zehn Erwachsenen tragen ihn in sich. Die meisten stecken sich damit schon in der frühen Kindheit an. Das Virus gelangt dabei über Körperflüssigkeiten wie Speichel oder Nasensekrete zunächst auf die Schleimhaut oder wird eingeatmet. Von dort erreicht es dann die Blutbahn. Nach dieser ersten, oft unbemerkten Infektion ziehen sich die Viren in bestimmte Nervenzellen (Ganglienzellen) zurück und bleiben lebenslang im Körper. Werden die „schlafenden“ Viren allerdings durch Stress oder andere Faktoren reaktiviert, wandern sie die Nervenbahnen entlang und lösen Geschwüre und Bläschen an der Haut aus.
Besonders häufig sitzen die Herpesviren in den Ganglienzellen des Nervus trigeminus. Dieser innerviert die Gesichtshaut, die Lippen und die Mundschleimhaut. Werden die Viren reaktiviert, kommt es in diesen Gebieten zu Symptomen. Am allerhäufigsten betroffen sind dabei die Lippen und der Bereich um den Mund herum. Im Volksmund nennt man die dann auftretenden kleinen schmerzhaften Geschwüre Fieberbläschen. Fachleute sprechen von einem Herpes labialis, wenn er an den Lippen oder im Mund sitzt, vom Herpes nasalis, wenn er die Nase befällt.
Fieberbläschen kündigen sich oft durch Brennen, Kribbeln oder Jucken an. Innerhalb weniger Stunden blüht der Herpes auf: Es entwickelt sich ein münzgroßer, geröteter Herd mit kleinen Blasen. Diese sind prall gefüllt mit HSV. Nach wenigen Tagen platzen sie und trocknen schließlich aus. Dabei bilden sich höchst schmerzhafte Krusten. Nach acht bis zehn Tagen ist die Wunde abgeheilt, und die Haut sieht wieder so aus wie vorher. Dummerweise bleibt es meist nicht bei der einen Attacke. Bei vielen Menschen, die das HSV in sich tragen, kommt das Fieberbläschen immer wieder. Oft an der gleichen Stelle, manchmal auch in anderen Bereichen des Mundes oder an der Nase.
In manchen Fällen bleibt es bei der Reaktivierung nicht beim harmlosen Fieberbläschen. Vor allem bei immungeschwächten Patient*innen und Neugeborenen drohen Komplikationen. Das Virus kann sich im gesamten Körper ausbreiten und das zentrale Nervensystem, die Lunge und die Leber infizieren. Atemnot, Fieber und Krampfanfälle sind nur einige der lebensbedrohlichen Folgen.
Hinweis: Manchmal kommt es durch die Reaktivierung von HSV-1 zu einer Augeninfektion. Dabei sind v.a. die Hornhaut und die Bindehaut betroffen. Bemerkbar macht sich der Augenherpes durch Rötung, Schmerzen, Juckreiz und Fremdkörpergefühl im Auge.
Was HSV aus seiner Zelle lockt
Fast alle Menschen sind mit HSV-1 infiziert. Doch nicht alle leiden unter Fieberbläschen. Das liegt daran, dass das Virus reaktiviert werden muss, bevor es aus den Nervenzellen auswandert und an der Haut zu Beschwerden führt. Provokationsfaktoren oder Trigger gibt es zahlreiche:
- UV-Strahlung der Sonne (eine andere Bezeichnung für den Herpes labialis ist auch der „Gletscherbrand“ durch starke UV-Strahlen im Gebirge)
- Fieber und Infektionskrankheiten
- Hormonumstellungen (z.B. bei der Menstruation)
- psychische Faktoren wie Stress, Ekel oder Traumata
Hinweis: Wer sehr häufig oder jeweils sehr lange unter Fieberbläschen leidet, sollte dies ärztlich abklären lassen. Dahinter kann eine Immunschwäche stecken.
Beschwerden mit Cremes und Gelen lindern
Das traditionelle Fieberbläschen ist nicht gefährlich, aber überaus lästig. Zum Glück gibt es inzwischen verschiedene Behandlungsmöglichkeiten. Besonders häufig werden spezielle Cremes eingesetzt.
Antivirale Cremes. Diese Cremes enthalten ein Virostatikum, das die Vermehrung der Viren stoppt. Trägt man sie schon beim ersten Kribbeln auf, bilden sich manchmal erst gar keine Bläschen aus. Ansonsten kann der Wirkstoff helfen, dass das Bläschen schneller abheilt und weniger schmerzt. Die Cremes sollten so früh wie möglich und dann alle drei bis vier Stunden eingesetzt werden. Für das Virostatikum Aciclovir gibt es keine Alterseinschränkung. Penciclovir darf erst ab einem Alter von zwölf Jahren angewendet werden. Aciclovir steht auch in Kombination mit antientzündlichem Hydrokortison zur Verfügung. Die Kombination soll die Symptome schneller lindern und die Wundheilung beschleunigen.
Zink. Zink soll auf Herpesviren ebenfalls einen hemmenden Effekt ausüben. Es wird für die virale Bläschenphase und die Zeit der Heilung empfohlen. Speziell für den Lippenherpes hergestellte Gele mit Zinksulfat-Heptahydrat sind in der Apotheke erhältlich.
Pflanzliche Salben. Melissenöl, Teebaumöl und Pfefferminzöl sind im Labor antiherpetisch wirksam, andere Pflanzeninhaltsstoffe haben desinfizierende Eigenschaften. Für den Lippenherpes gibt es spezielle Mixturen, z. B. Rephaderm mit Rosmarin-, Myrrhen- und Wermutkrautextrakten. Der Mikroalgenaktivstoff Spirulina-platensis-Extrakt (z.B. in Spiralin oder Ilon Lippencreme) soll das Eindringen und Anhaften von HSV in die Hautzellen verhindern. Dadurch kann er im Akutfall verhindern, dass das Bläschen weiter aufblüht. Auch vorbeugend soll Spirulina herpesanfällige Lippen schützen können. Außerdem reduziert der Algenwirkstoff die Krustenbildung und fördert die Abheilung.
Hinweis: Bei den Virostatika kommt es auch auf die Salbengrundlage an. So dringt Studien zufolge Aciclovir besonders gut in die Schleimhaut ein, wenn es mit einem Anteil von 40% Propylenglykol zubereitet ist.
Pflaster und Lippenstift
Statt Cremes lässt sich der Lippenherpes auch mit speziellen Pflastern oder Patches behandeln. Sie fördern durch Hydrokolloide die Wundheilung und reduzieren die Krustenbildung. Dabei sind sie auch ohne Wirkstoff etwa ebenso effektiv wie virostatische Cremes. Die Pflaster haben durchaus Vorteile: Sie schützen vor Infektionen und Weiterverbreitung der Viren. Außerdem lassen sie sich gut überschminken, d.h. das Fieberbläschen fällt weniger stark auf. Die Patches sollen 24 h auf der Läsion verbleiben. Beim Austausch lösen sich die Krusten mit ab – was allerdings recht schmerzhaft sein kann.
Ein weiteres Therapieprinzip ist Hitze. HSV sind wärmeempfindlich und lassen sich deshalb mit speziellen elektrischen Lippenstiften bekämpfen. Ab dem ersten Kribbeln soll man das Gerät stündlich für drei Sekunden auf die betroffene Stelle aufsetzen. Kribbelt es weiter, kann man die Behandlung nach zwei Minuten insgesamt fünf Mal pro Stunde wiederholen. Offene Bläschen oder verletzte Haut dürfen damit allerdings nicht behandelt werden. Außerdem muss die Haut frei von Cremes und trocken sein. Um eine Virenübertragung zu vermeiden, sollte der elektrische Stift nur von einer Person verwendet werden.
Tipp: Für ihre Vermehrung brauchen Herpesviren die Aminosäure L-Arginin. Nimmt man deren Gegenspieler L-Lysin ein, kann das die Abheilung unterstützen. L-Lysin ist in verschiedenen Nahrungsergänzungsmitteln (Kapseln oder Kautabletten) enthalten.
Allgemeine Maßnahmen verhindern die Ansteckung
Egal wie man seinen Lippenherpes behandelt: Auf jeden Fall sollte man dafür sorgen, dass man andere nicht infiziert. Denn die Flüssigkeit in den Bläschen ist prall gefüllt mit Viren. Hygiene ist bei einem akuten Lippenherpes deshalb oberstes Gebot. Das bedeutet:
- Hände regelmäßig waschen und desinfizieren.
- Bläschen nicht berühren oder öffnen. Cremes und Gele am besten mit einem Wattestäbchen auftragen.
- Körperkontakt mit Kindern und Schwangeren meiden.
- Läsionen mit einem Herpespatch oder Pflaster abdecken.
- Als Kontaktlinsenträger mit aktivem Lippenherpes lieber eine Brille tragen, um die Viren nicht in die Augen zu verschleppen.
- Nach dem Abheilen Zahnbürsten austauschen.
In manchen Fällen kann man dem wiederkehrenden Lippenherpes vorbeugen. Dazu muss man allerdings die Faktoren kennen, die das Aufblühen triggern. Ist Sonne der Auslöser, hilft Sonnenschutz – vor allem ein Lippenstift mit hohem Lichtschutzfaktor. Auch Kälte und trockene Luft kann HSV aufwecken. Deshalb sollte man im Winter die Lippen gut pflegen und draußen mit einem Schal oder Rollkragen vor eisigen Temperaturen schützen. Bei stressbedingtem Herpes können Entspannungstherapien zu einer besseren Stresskontrolle führen. Infektionen vermeidet man, indem man die empfohlenen Impfungen wahrnimmt und vor allem in der Erkältungszeit die Gebote der Hygiene beachtet.
Tipp: Wenn der Lippenherpes regelmäßig aufblüht, sollte man darüber Buch führen. Dadurch lassen sich die triggernden Faktoren leichter herausfinden.
Virostatika innerlich
In manchen Fällen müssen virostatische Medikamente auch innerlich eingesetzt werden. Dass ist z.B. der Fall, wenn schwere Verläufe drohen – wie bei Patient*innen mit Immunerkrankungen oder bei Neugeborenen. Meist verabreichen die Ärzt*innen den Wirkstoff dann über die Vene. Vor Zahnoperationen oder Schönheitsoperationen im Gesicht empfehlen Ärzt*innen oft die Einnahme von Aciclovir-Tabletten, um das Aufblühen von Läsionen zu verhindern. Bei immungeschwächten Menschen, die häufig Rezidive erleiden, wird zur Vorbeugung manchmal auch zu einer Langzeittherapie mit Valaciclovir oder Aciclovir in Tablettenform geraten.
Quelle: DAZ 2023, 26: 30

