Gesundheit heute
Diagnostik bei Infektionen
In Deutschland überwiegen zahlenmäßig die „banalen“ Infektionskrankheiten, allen voran Atemwegsinfekte aller Art und kurzzeitige Magen-Darm-Infekte. Eine weitergehende Diagnostik ist hier bei ansonsten Gesunden nicht nötig. Diese Erkrankungen gehen in aller Regel rasch vorbei – und den lateinischen Namen des Erregers zu kennen ist für die Gesundheit des Patienten absolut belanglos.
Bei einer weiteren großen Gruppe wie etwa den akuten Harnwegsinfektionen, aber auch bei den infektiösen Leberentzündungen (Hepatitiden), ist zwar eine genauere Diagnostik zur Behandlungsplanung nötig, aber in aller Regel unproblematisch und mit nur geringen Belastungen für den Patienten verbunden.
Schwierig wird es vor allem dann, wenn eine Infektionsdiagnostik ganz schnell erfolgen muss, sehr viele Erreger möglich sind (und dies gleichzeitig Konsequenzen für die Behandlung hat) oder überhaupt keine sicheren Methoden zur Feststellung oder zum Ausschluss zur Verfügung stehen.
Blutuntersuchungen
Blutuntersuchungen sind für den Patienten, von Ausnahmen abgesehen, wenig belastend. Bei Verdacht auf Infektionskrankheiten geben sie oft Hinweise, ob und in welche Richtung sich eine weitere Suche lohnt:
Bestimmung der weißen Blutkörperchen. Dadurch, dass Infektionen die „Abwehrmaschinerie“ in Gang setzen, steigt die Zahl der weißen Blutkörperchen im Blut an – feststellbar durch ein einfaches Blutbild, das oft sogar in der Praxis des Hausarztes möglich ist. Bei den meisten bakteriellen Infektionen ist die Zahl der weißen Blutkörperchen erhöht (Leukozytose), bei Virusinfektionen hingegen normal oder sogar erniedrigt.
CRP-Bestimmung. Es gibt Eiweiße im Blut, deren Konzentration bei akuten (rasch einsetzenden) Entzündungen ansteigt. Wichtigstes dieser Akute-Phase-Proteine ist das C-reaktive-Protein, kurz CRP, das bei Entzündungen das 1 000-fache seines Normalwerts erreichen kann. Es ist mit einer „Reaktionszeit“ von unter zwölf Stunden nicht nur sehr schnell, sondern zudem sehr empfindlich und ermöglicht außerdem gewisse Rückschlüsse auf den Erreger: Bei einem Normwert ist eine schwere Infektion sehr unwahrscheinlich, leicht erhöhte Werte weisen auf eine Virus- oder Pilzinfektion hin, und je höher der CRP-Wert steigt, desto eher liegt eine bakterielle Infektion vor.
Durch die gute Verfügbarkeit der CRP-Bestimmung wurde die Bestimmung der Blut(körperchen)senkungsgeschwindigkeit, kurz BSG, weitgehend verdrängt – sie ist weniger empfindlich und hinkt bis zu einer Woche nach.
Antikörper-Bestimmung. Außerdem können im Blut die im Rahmen einer Infektion produzierten Antikörper (Immunglobuline, kurz Ig) nachgewiesen werden. Diese serologischen Blutuntersuchungen spielen aber aus zwei Gründen für die Entscheidung über die Behandlungsweise eher selten eine Rolle: Zum einen braucht die Produktion der Antikörper Zeit, d. h. sie können oft erst nachgewiesen werden, wenn die Erkrankung schon vorbei ist. Zum anderen gibt es nicht „den Antikörper gegen Virusinfektionen“, sondern immer nur Antikörper gegen ein ganz bestimmtes Virus, z. B. gegen das Hepatitis-B-Virus. Dies bedeutet, dass der Arzt ganz genau wissen muss, wonach er sucht – was oft nicht der Fall ist.
Mikroskopie, Erregerkultur und Antibiogramm
Bakterien und Pilze sind so groß, dass sie unter dem Mikroskop sichtbar sind. Die direkte mikroskopische Untersuchung von Blut oder Urin bleibt aber oft erfolglos, weil die Zahl der Erreger selbst bei schweren Infektionen so niedrig ist, dass sie in dem einen Probetropfen nicht gefunden werden. Deshalb werden die Erreger zuerst in Erregerkulturen vermehrt und dann durch verschiedene Untersuchungen, darunter auch die Mikroskopie, identifiziert.
Generell können Bakterien- und Pilzkulturen aus allen Körperflüssigkeiten und -geweben angefertigt werden. Am häufigsten sind aber Urinkulturen bei Verdacht auf Harnwegsinfekte, gefolgt von Sputum- (Auswurf-) und Stuhlkulturen, Blut- und Liquorkulturen.
Erregerkulturen eignen sich am besten zur Diagnostik bakterieller Infektionen, denn viele Bakterien sind problemlos zu halten und vermehren sich schnell. Pilzkulturen sind seltener, denn sie dauern oft Wochen. Viruskulturen werden ganz selten angelegt, da sich Viren nur in lebenden Zellen vermehren und ihre Anzucht daher sehr aufwendig ist.
Bakterienkulturen haben noch einen Vorteil: Durch Zugabe von Antibiotika kann mit vertretbarem Zeitaufwand ausgetestet werden, welches Antibiotikum am ehesten zur Behandlung der jeweiligen Infektion geeignet ist. Diese Medikamententestung heißt Antibiogramm.
Immunologische und molekulargenetische Verfahren
Hochmoderne Methoden in der Infektionsdiagnostik sind der direkte immunologische Erregernachweis sowie molekulargenetische Verfahren.
Beim direkten immunologischen Erregernachweis (Antikörpertest) werden bestimmte Merkmale (Antigene) des Erregers ohne vorherige Anzucht durch Antikörper nachgewiesen. Die Antikörper setzen sich auf die Antigene des Erregers und werden durch spezielle Farbstoffe oder andere Markierungen sichtbar gemacht. Diese Tests sind schneller als das Anlegen einer Erregerkultur (so gibt es z. B. Schnelltests für häufige Erreger bei Hirnhautentzündung), aber nicht so zuverlässig wie die Kultur.
Durch molekulargenetische Verfahren wie die Polymerase-Kettenreaktion (PCR) wird die Erbsubstanz des Erregers nachgewiesen, ggf. nach vorheriger Vermehrung. Generell gibt es sie für Bakterien und Viren, bei Letzteren haben sie aber praktisch die größere Bedeutung, da konventionelle Verfahren hier oft versagen.
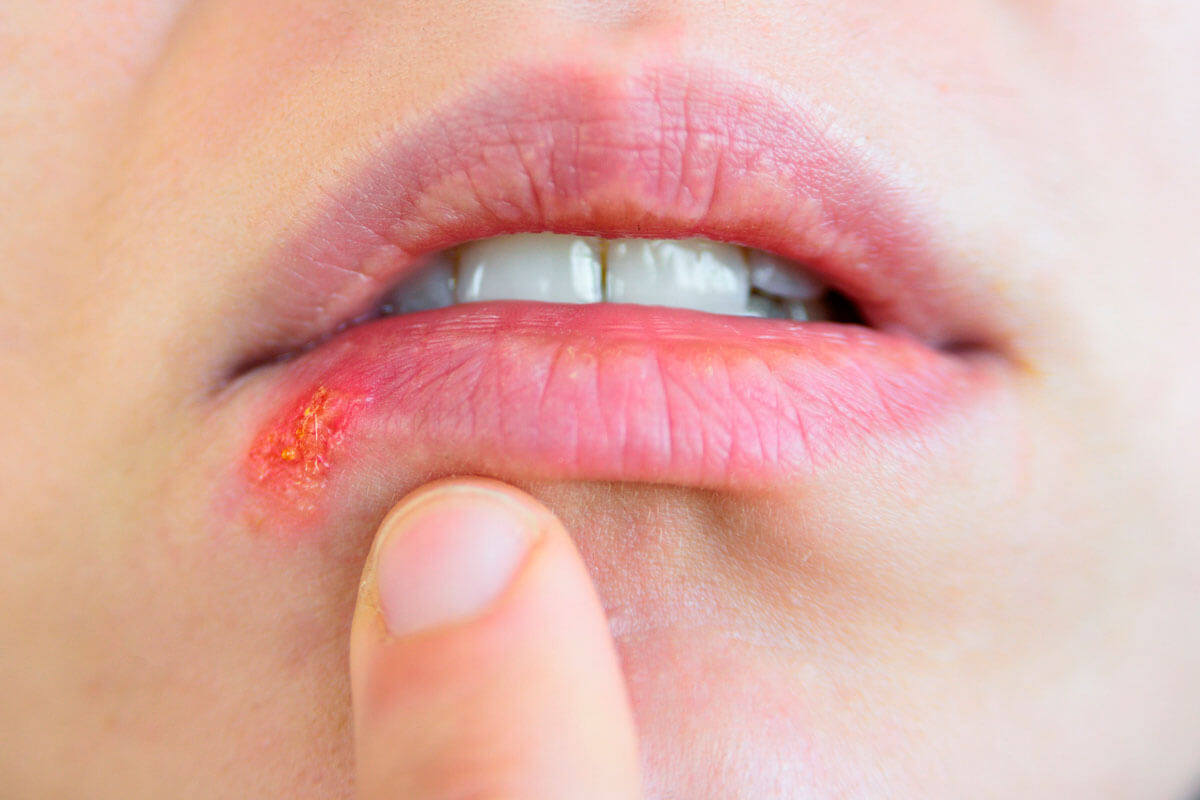
Die Bläschen beim Lippenherpes stecken randvoll mit infektiösen Viren.
Wann Herpes gefährlich wird
Vor allem für Neugeborene
Herpes-simplex-Infektionen laufen meist glimpflich ab. In den meisten Fällen kommt es nur zu juckenden, nässenden Lippenbläschen, die vor allem ein kosmetisches Problem sind. Doch für Neugeborene können die Viren sehr gefährlich werden.
Einmal infiziert, immer infiziert
Wer sich einmal mit Herpes simplex infiziert hat, trägt das Virus sein Leben lang in sich. Denn einige Viren entkommen der körpereigenen Immunantwort und lassen sich in Nervenzellen nieder. Dort hält sie das Immunsystem in Schach. Sind die Abwehrkräfte durch Stress, Sonne oder eine akute Infektion vorübergehend geschwächt, wird das Virus reaktiviert und wandert zurück in die Hautzellen – am häufigsten im Bereich der Lippen.
Dort blüht dann der Lippenherpes auf. Der ist lästig, und leider auch hoch ansteckend. Denn in den Bläschen sind massenweise Viren, die durch Küssen oder nach dem Anfassen über die Finger auf andere übertragen werden können.
Neugeborene zweifach bedroht
Ganz besonders bedroht von Herpes-simplex-Viren sind Säuglinge. Sie infizieren sich über zwei Ansteckungswege: Bei einem Lippenherpes werden die Viren z.B. durch Küssen, Schmusen und Berühren übertragen. Leidet die Mutter an Herpes simplex Typ 2, dem Genitalherpes, kann das Virus unter der Geburt in den kindlichen Organismus gelangen.
Egal welcher Infektionsweg – Herpesinfektionen sind eine ernsthafte Gefahr für das Neugeborene. Das liegt daran, dass sein Immunsystem noch nicht ausreichend entwickelt ist und sich die Viren ungehindert im Körper ausbreiten können. Am gefährlichsten ist die Infektion in den ersten sechs Lebenswochen des Babys.
Zum Glück lässt sich einer Herpes-Infektion vorbeugen. Bei Genitalherpes raten die Ärzt*innen zum Kaiserschnitt, damit das Kind nicht mit den ansteckenden Bläschen im Vaginalbereich in Kontakt kommt. Nach der Geburt wird das Neugeborene im Krankenhaus überwacht und bei Zeichen einer Infektion antiviral behandelt.
Bei Lippenherpes Baby schützen
Leidet die Mutter unter einem frischen Lippenherpes, kann sie ihr Baby folgendermaßen schützen:
- Lippenherpes frühzeitig wirksam behandeln, z.B. mit Aciclovir-Creme oder Spezialpflastern.
- Beim Umgang mit dem Kind Mundschutz tragen.
- Das Neugeborene nicht küssen.
- Herpesbläschen nicht mit den Händen berühren.
- Vor Kontakt mit dem Kind Hände desinfizieren.
- Zeigt die Brust keine Herpesbläschen, ist Stillen erlaubt.
Quelle: ptaheute

