Gesundheit heute
Tumordiagnostik
Egal, ob der Krebsverdacht aufgrund von Beschwerden des Betroffenen oder einer Früherkennungsmaßnahme entstanden ist, die ersten „Beweise“ für das Vorhandensein eines Tumors liefern in der Regel die bildgebenden Verfahren und die Endoskopie. Letztere ermöglicht gleichzeitig die Entnahme einer kleinen Gewebeprobe für die feingewebliche Untersuchung. Ist dann sicher, dass es sich um einen bösartigen Tumor handelt, folgen weitere Untersuchungen, um dessen genaue Ausbreitung zu erfassen, die zur exakten Therapieplanung erforderlich ist.
Bildgebende Verfahren
Röntgenuntersuchungen, Ultraschall, CT und Kernspin sind wichtige Untersuchungen zur Diagnose und Erfassung der Ausdehnung eines Tumors. Für nahezu jeden Tumor gibt es von Fachgesellschaften erarbeitete Leitlinien, die vorgeben, welche Untersuchungen vor Beginn der Therapie notwendig sind. Neben diesen Leitlinien bestimmen aber auch die Beschwerden Betroffener, welche Untersuchungen notwendig sind. Bei Knochenschmerzen sollten z. B. die schmerzenden Knochen mittels Röntgenaufnahmen und eventuell Knochenszintigraphie dargestellt werden, um Knochenmetastasen auszuschließen.
Tumormarker
Tumormarker sind Substanzen in Geweben oder Körperflüssigkeiten, die bei erhöhter Konzentration auf einen Tumor hinweisen, ihn jedoch nicht beweisen. Ihre Spezifität ist also niedrig. So sind etwa die Marker CEA (Tumormarker für Darmkrebs) und CA 19–9 (erhöht u. a. beim Bauchspeicheldrüsenkrebs) auch bei einer schweren Leberschädigung erhöht und deshalb nicht für einen bösartigen Tumor beweisend.
Umgekehrt gibt es für die häufigsten bösartigen Tumoren keine Tumormarker, die regelmäßig erhöht sind, wenn der Krebs im Körper wächst – auch die Sensitivität der derzeit verfügbaren Tumormarker ist also niedrig.
Die wichtigsten Tumormarker sind AFP (Alpha-Fetoprotein), Beta-HCG, die verschiedenen Carbohydrat-Antigene (CA), Kalzitonin, CEA, CYFRA 21-1, NSE (Neuronenspezifische Enolase), PSA (Prostataspezifisches Antigen), SCC (Squamous cell carcinoma Antigen) und Thyreoglobulin.
Aus diesen Gründen kann von den zahlreichen Tumormarkern nur einer als Suchtest im Blut (zum Screening) verwendet werden, und das auch nur mit so großen Einschränkungen, dass er nicht von den Kassen gezahlt wird: das Prostataspezifische Antigen (PSA) bei der Suche nach einem Prostatakarzinom. Ihren größten Wert haben die Tumormarker in der Verlaufsbeurteilung und Nachsorge – ist etwa ein Tumormarker zum Zeitpunkt der Krebsdiagnose erhöht gewesen, sodann unter der Behandlung stark abgefallen, um vier Jahre später wieder steil anzusteigen, besteht dringender Verdacht auf ein Tumorrezidiv.
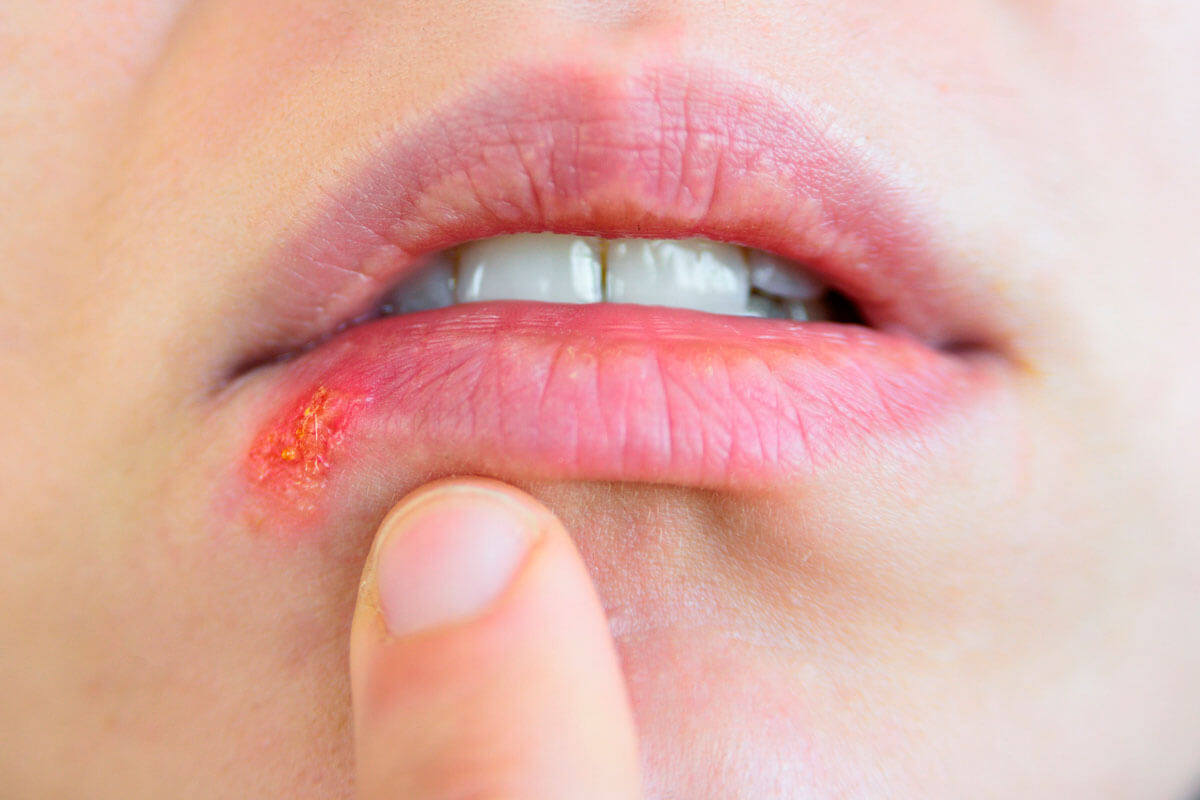
Die Bläschen beim Lippenherpes stecken randvoll mit infektiösen Viren.
Wann Herpes gefährlich wird
Vor allem für Neugeborene
Herpes-simplex-Infektionen laufen meist glimpflich ab. In den meisten Fällen kommt es nur zu juckenden, nässenden Lippenbläschen, die vor allem ein kosmetisches Problem sind. Doch für Neugeborene können die Viren sehr gefährlich werden.
Einmal infiziert, immer infiziert
Wer sich einmal mit Herpes simplex infiziert hat, trägt das Virus sein Leben lang in sich. Denn einige Viren entkommen der körpereigenen Immunantwort und lassen sich in Nervenzellen nieder. Dort hält sie das Immunsystem in Schach. Sind die Abwehrkräfte durch Stress, Sonne oder eine akute Infektion vorübergehend geschwächt, wird das Virus reaktiviert und wandert zurück in die Hautzellen – am häufigsten im Bereich der Lippen.
Dort blüht dann der Lippenherpes auf. Der ist lästig, und leider auch hoch ansteckend. Denn in den Bläschen sind massenweise Viren, die durch Küssen oder nach dem Anfassen über die Finger auf andere übertragen werden können.
Neugeborene zweifach bedroht
Ganz besonders bedroht von Herpes-simplex-Viren sind Säuglinge. Sie infizieren sich über zwei Ansteckungswege: Bei einem Lippenherpes werden die Viren z.B. durch Küssen, Schmusen und Berühren übertragen. Leidet die Mutter an Herpes simplex Typ 2, dem Genitalherpes, kann das Virus unter der Geburt in den kindlichen Organismus gelangen.
Egal welcher Infektionsweg – Herpesinfektionen sind eine ernsthafte Gefahr für das Neugeborene. Das liegt daran, dass sein Immunsystem noch nicht ausreichend entwickelt ist und sich die Viren ungehindert im Körper ausbreiten können. Am gefährlichsten ist die Infektion in den ersten sechs Lebenswochen des Babys.
Zum Glück lässt sich einer Herpes-Infektion vorbeugen. Bei Genitalherpes raten die Ärzt*innen zum Kaiserschnitt, damit das Kind nicht mit den ansteckenden Bläschen im Vaginalbereich in Kontakt kommt. Nach der Geburt wird das Neugeborene im Krankenhaus überwacht und bei Zeichen einer Infektion antiviral behandelt.
Bei Lippenherpes Baby schützen
Leidet die Mutter unter einem frischen Lippenherpes, kann sie ihr Baby folgendermaßen schützen:
- Lippenherpes frühzeitig wirksam behandeln, z.B. mit Aciclovir-Creme oder Spezialpflastern.
- Beim Umgang mit dem Kind Mundschutz tragen.
- Das Neugeborene nicht küssen.
- Herpesbläschen nicht mit den Händen berühren.
- Vor Kontakt mit dem Kind Hände desinfizieren.
- Zeigt die Brust keine Herpesbläschen, ist Stillen erlaubt.
Quelle: ptaheute

