Gesundheit heute
Kleines Lexikon der Leukämietherapie
Agranulozytose: Absinken der Granulozyten unter 500 pro µl Blut. Dadurch extreme Infektionsgefahr und Notwendigkeit weit reichender Vorsichtsmaßnahmen (siehe Knochenmarktransplantation).
Klassifizierung des Therapieerfolgs
- Remission: Tumorrückbildung
- Teilremission: Deutliche Tumorrückbildung (über die Hälfte). Bei Leukämie weniger als 25 % Leukämiezellen im Blut, weniger als 5 % im Knochenmark
- Vollremission: Kein Tumor mehr nachweisbar. Bei Leukämie Normalisierung des Blutbilds, weniger als 5 % Leukämiezellen im Knochenmark
- Minimale Resterkrankung (minimal residual disease): Nachweis von Leukämiezellen mit molekulargenetischen Methoden, nicht aber mit konventionellen Diagnoseverfahren wie etwa der Mikroskopie. Zunehmende Bedeutung in der Prognoseabschätzung und der Behandlungsplanung nach erreichter Vollremission
Immunphänotypisierung und Monoklonale Antikörper
CD-Moleküle. Wie alle Körperzellen sind auch die weißen Blutkörperchen von einer Zellmembran umschlossen. Auf ihrer Oberfläche befinden sich verschiedene Eiweiße, die CD-Moleküle, die wahrscheinlich für die Kommunikation der Abwehrzellen eine Rolle spielen. Sie werden auch für die exakte Klassifikation einer Leukämie herangezogen, denn welche der über 200 CD-Moleküle ein weißes Blutkörperchen auf seiner Oberfläche trägt, hängt von seiner genauen Art und seiner Entwicklungsstufe ab. So trägt etwa ein B-Lymphozyt die Moleküle CD19–CD21 auf seiner Zellmembran, ein T-Lymphozyt hingegen die Moleküle CD2, CD3, CD5, CD7 und je nach Untergruppe CD4 (T-Helferzelle) oder CD8 (zytotoxische T-Zelle).
Monoklonale Antikörper. Mithilfe gentechnisch hergestellter monoklonaler Antikörper, die alle genau gleich sind und ganz exakt jeweils nur zu einem CD-Molekül passen, können Leukämien heute viel genauer differenziert und eingeteilt werden als noch vor wenigen Jahren. Richtig interessant wird diese Immunzytologie oder Immunphänotypisierung aber erst durch ihre Konsequenzen für die Behandlung:
Zum einen können Leukämien, deren Zellen unter dem Mikroskop gleich aussehen, sich aber durch die CD-Moleküle auf den Membranen unterscheiden, ganz unterschiedlich auf die „konventionelle“ Leukämiebehandlung ansprechen.
Zum anderen können auch die monoklonalen Antikörper selbst zur Behandlung genutzt werden. Sie entfalten ihre Wirkung entweder, indem sie die normale Signalwirkung des Moleküls blockieren, oder es werden im Vorfeld Gifte oder radioaktive Substanzen labortechnisch an sie gebunden, wodurch die kranken Zellen genauer getroffen werden als bei den bislang gängigen Therapien.
Beispiele für heute schon genutzte monoklonale Antikörperpräparate (MABs) sind Alemtuzumab (MabCampath®, gegen CD52), Rituximab (MabThera®, gegen CD20) oder Gemtuzumab (gegen CD33, in Mylotarg® gekoppelt an ein Zellgift). Selbst wenn die Therapieergebnisse mit den monoklonalen Antikörpern alles in allem ermutigend sind – insgesamt steckt diese Behandlungsform der Leukämie noch in den Kinderschuhen, und manch neue Therapieform konnte die in sie gesetzten Hoffnungen letztendlich nicht erfüllen.
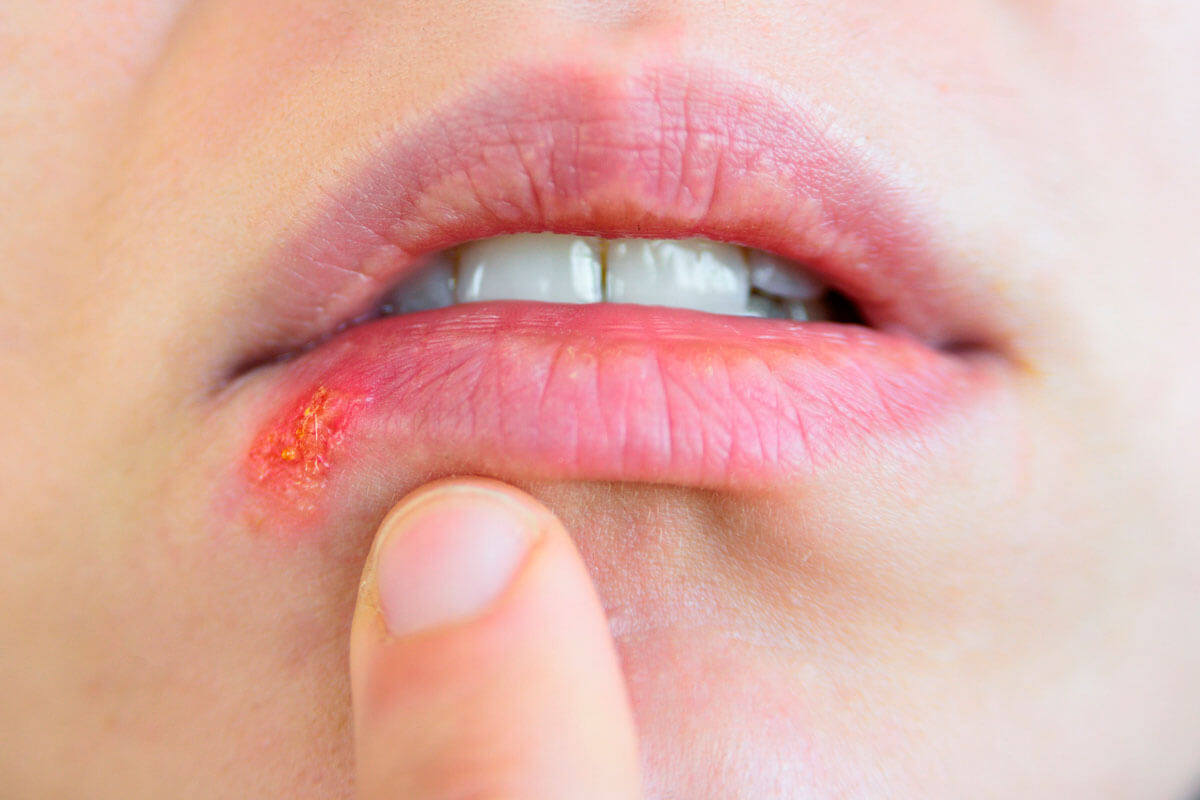
Die Bläschen beim Lippenherpes stecken randvoll mit infektiösen Viren.
Wann Herpes gefährlich wird
Vor allem für Neugeborene
Herpes-simplex-Infektionen laufen meist glimpflich ab. In den meisten Fällen kommt es nur zu juckenden, nässenden Lippenbläschen, die vor allem ein kosmetisches Problem sind. Doch für Neugeborene können die Viren sehr gefährlich werden.
Einmal infiziert, immer infiziert
Wer sich einmal mit Herpes simplex infiziert hat, trägt das Virus sein Leben lang in sich. Denn einige Viren entkommen der körpereigenen Immunantwort und lassen sich in Nervenzellen nieder. Dort hält sie das Immunsystem in Schach. Sind die Abwehrkräfte durch Stress, Sonne oder eine akute Infektion vorübergehend geschwächt, wird das Virus reaktiviert und wandert zurück in die Hautzellen – am häufigsten im Bereich der Lippen.
Dort blüht dann der Lippenherpes auf. Der ist lästig, und leider auch hoch ansteckend. Denn in den Bläschen sind massenweise Viren, die durch Küssen oder nach dem Anfassen über die Finger auf andere übertragen werden können.
Neugeborene zweifach bedroht
Ganz besonders bedroht von Herpes-simplex-Viren sind Säuglinge. Sie infizieren sich über zwei Ansteckungswege: Bei einem Lippenherpes werden die Viren z.B. durch Küssen, Schmusen und Berühren übertragen. Leidet die Mutter an Herpes simplex Typ 2, dem Genitalherpes, kann das Virus unter der Geburt in den kindlichen Organismus gelangen.
Egal welcher Infektionsweg – Herpesinfektionen sind eine ernsthafte Gefahr für das Neugeborene. Das liegt daran, dass sein Immunsystem noch nicht ausreichend entwickelt ist und sich die Viren ungehindert im Körper ausbreiten können. Am gefährlichsten ist die Infektion in den ersten sechs Lebenswochen des Babys.
Zum Glück lässt sich einer Herpes-Infektion vorbeugen. Bei Genitalherpes raten die Ärzt*innen zum Kaiserschnitt, damit das Kind nicht mit den ansteckenden Bläschen im Vaginalbereich in Kontakt kommt. Nach der Geburt wird das Neugeborene im Krankenhaus überwacht und bei Zeichen einer Infektion antiviral behandelt.
Bei Lippenherpes Baby schützen
Leidet die Mutter unter einem frischen Lippenherpes, kann sie ihr Baby folgendermaßen schützen:
- Lippenherpes frühzeitig wirksam behandeln, z.B. mit Aciclovir-Creme oder Spezialpflastern.
- Beim Umgang mit dem Kind Mundschutz tragen.
- Das Neugeborene nicht küssen.
- Herpesbläschen nicht mit den Händen berühren.
- Vor Kontakt mit dem Kind Hände desinfizieren.
- Zeigt die Brust keine Herpesbläschen, ist Stillen erlaubt.
Quelle: ptaheute

