Gesundheit heute
Fehlgeburt, einmalige
Fehlgeburt (Abort, Abgang): Verlust eines noch nicht lebensfähigen Kindes während der Schwangerschaft. Von Frühabort spricht man bis einschließlich der 16. Schwangerschaftswoche, von Spätabort bis einschließlich der 23. SSW und ab der 24. SSW von einer Totgeburt.
Das Ende einer Schwangerschaft durch eine Fehlgeburt ist häufiger als man denkt. Rechnet man die Fälle stummer Fehlgeburten hinzu, bei der die Frau die Fehlgeburt „nur“ als besonders schmerzhafte und verspätete Menstruation erlebt, endet mindestens jede 3. Schwangerschaft auf diese Weise.
Leitbeschwerden
- Mittlere bis starke Blutung aus der Scheide, mit Abgang von Blutpfropfen und Gewebeanteilen
- Ziehende, wehenähnliche Unterbauchschmerzen
- Eventuell leichtes Fieber (bis 38 °C)
- Abgang von Fruchtwasser (in der Spätschwangerschaft).
Wann zum Arzt
Am nächsten Tag, wenn bereits leichte, schmerzlose Blutungen auftreten – sofern es keinen deutlichen Auslöser für die leichte Blutung (z. B. nach Geschlechtsverkehr) gibt.
Sofort, wenn wehenartige Unterleibsschmerzen auftreten oder über einen längeren Zeitraum keine Kindsbewegungen mehr spürbar sind.
Die Erkrankung
Von einer Fehlgeburt spricht man, wenn die Schwangerschaft durch Ausstoßung des Embryos beendet wird, bevor der Embryo ein Gewicht von 500 g erreicht hat, also noch nicht lebensfähig ist. Dies ist, wie erwähnt, bei mindestens jeder dritten Schwangerschaft der Fall. Die meisten Fehlgeburten erfolgen bis zur 10. Schwangerschaftswoche, die psychisch besonders belastenden Spätaborte nach der 16. SSW sind im Vergleich eher selten.
Mittlerweile weiß man, dass sich Frühaborte in rund 60 % der Fälle auf schwere Schäden im kindlichen Erbgut zurückführen lassen. Diese frühen Fehlgeburten sind also eine Art „Notbremse“ des Körpers, die dafür sorgt, dass kein Kind ausgetragen wird, das nicht lebensfähig ist.
Vor allem in der frühen Schwangerschaft lösen auch Infektionen Fehlgeburten aus. (Ist die Schwangerschaft weiter fortgeschritten, verursachen Infektionen wie Röteln oder Toxoplasmose hingegen Fehlbildungen beim Ungeborenen.) Zu den weiteren Ursachen gehören:
- Abstoßungsreaktionen des mütterlichen Körpers (Immunologische Sterilität)
- Fehlbildungen, z. B. eine zusätzliche Trennwand in der Gebärmutterhöhle (Uterus-Septum)
- Myome, gutartige Knoten der Gebärmutter
- Hormonstörungen und fruchtschädigende Medikamente.
- Unterfunktion der Schilddrüse. Um die oft symptomlos verlaufende Unterfunktion zu erkennen, kann die Ärzt*in bestimmen, wie viel Schilddrüsen-stimulierendes Hormon (TSH) im Blut ist. Bis vor einigen Jahren galten dabei TSH-Werte von vier bis fünf Milliunits (mU) pro Liter als normal. Eine aktuelle Untersuchung zeigt, dass sich schon bei Werten über 2,5 mU pro Liter in der Frühschwangerschaft das Risiko einer Fehlgeburt fast verdoppelt.
Das macht der Arzt
Um herauszufinden, ob eine Fehlgeburt vorliegt, prüft die Ärzt*in nicht nur vorsichtig die Beschaffenheit der Gebärmutter, sondern auch, ob der Muttermund geöffnet ist, und beurteilt die Stärke der Blutung. Mit Ultraschall prüft er vor allem die Größe des Kindes und ob das Herz des Kindes noch schlägt. In der Regel wird auch noch der Verlauf des Schwangerschaftshormons Beta-HCG im Blut der Schwangeren ermittelt. Sinkt es in der Frühschwangerschaft kontinuierlich, spricht dies für eine Fehlgeburt.
Ist sich die Ärzt*in sicher, dass eine Fehlgeburt vorliegt, gibt er Prostaglandin als wehenförderndes Medikament, das die Gebärmutter bei der Entfernung eventueller Reste der Fruchtanlage unterstützt.
Danach folgt in der Regel in Kurznarkose eine Ausschabung der Gebärmutterinnenwand (instrumentelle Kürettage), mit der etwaiges Restgewebe entfernt wird. Weil die Gebärmuttermuskulatur in diesem Stadium recht locker ist, muss die Ärzt*in sehr vorsichtig vorgehen, um den Gebärmuttermuskel nicht zu verletzen oder zu durchstoßen (Perforation). Der Eingriff wird im Krankenhaus ambulant durchgeführt.
Bis zur 8. Schwangerschaftswoche kann durch regelmäßige Kontrollen des Beta-HCG-Wertes gegebenenfalls auf die Ausschabung verzichtet werden. Zwingend ist die Ausschabung
- Zur Vermeidung einer lebensbedrohlichen Blutvergiftung (septischer Abort), die auftreten kann, wenn Restgewebe der Fruchtanlage in der Gebärmutter bleibt.
- Bei einer unvollständigen Fehlgeburt (Abortus incompletus), wenn der Embryo nicht vollständig ausgestoßen wurde.
- Bei einer verhaltenen Fehlgeburt (Missed abortion), wenn der Embryo zwar abgestorben ist, aber die Fehlgeburt nicht stattgefunden hat.
Eine Sonderform ist die drohende Fehlgeburt (Abortus imminens). Das Kind lebt und der Muttermund ist verschlossen, aber (leichte) Blutungen aus der Scheide machen auf eine Gefahr aufmerksam. Die Mutter sollte ins Krankenhaus gebracht werden und dort Bettruhe einhalten, da sich die Fehlgeburt durch konsequente Bettruhe und Medikamente oft noch abwenden lässt. Später, wenn keine Blutung mehr vorhanden ist, gilt eingeschränkte Bettruhe, d. h. nur ein kurzer Gang auf die Toilette oder zum Teeholen ist erlaubt.
Selbsthilfe
Der wichtigste Rat nach einer Fehlgeburt lautet: Sich Zeit nehmen, trauern, aber irgendwann auch wieder nach vorne schauen.
Bei bestehendem Kinderwunsch sollten Sie mindestens drei Monate bis zur nächsten Schwangerschaft warten, damit sich die Gebärmutter wieder erholt. Sie riskieren sonst eine weitere Fehlgeburt.
Danach können Sie auf eine neue und diesmal erfolgreiche Schwangerschaft hoffen. Hunderttausende von Frauen haben erlebt, dass es beim zweiten, manchmal auch erst beim dritten Mal klappt. Selbst nach drei Fehlgeburten wird von über 50 % der Betroffenen später noch eine gesunde Schwangerschaft ausgetragen und das fast immer ohne eine spezielle Therapie. Das sollte Betroffenen Mut machen. Für die neue Schwangerschaft gelten – außer bei explizit anderem Rat der behandelnden Frauenärzt*in – keinerlei zusätzliche Einschränkungen, auf Extremsportarten, außergewöhnliche Stressoren (wie z. B. ein Umzug) und ungewöhnliche Sexualpraktiken sollte aber besser verzichtet werden.
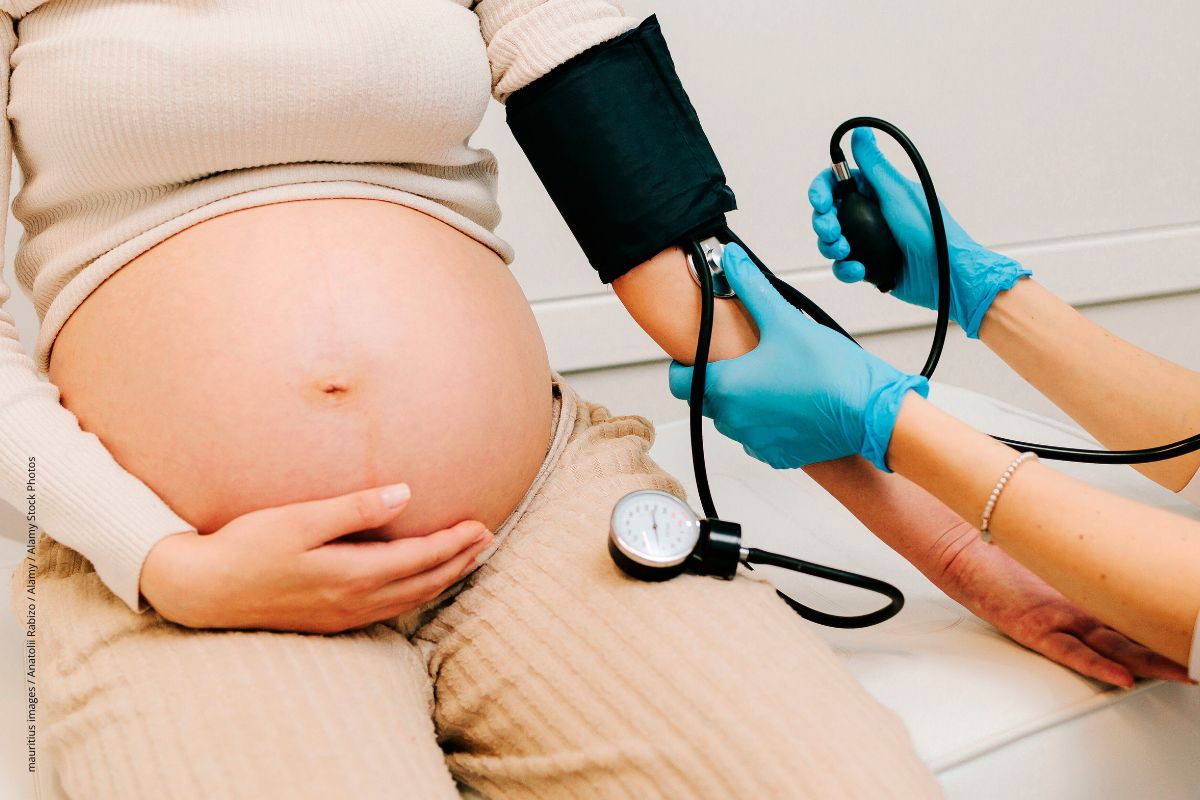
In der Schwangerschaft muss der Blutdruck gut überwacht werden.
Gefahr fürs kindliche Gehirn
Hochdruck in der Schwangerschaft
Bei Schwangeren ist es wichtig, gut auf den Blutdruck zu achten. Denn ein Bluthochdruck gefährdet nicht nur die werdende Mutter. Er kann auch der geistigen Entwicklung des Babys schaden.
Vom chronischen Hochdruck bis zur Präeklampsie
In der Schwangerschaft sind drei Hochdruckerkrankungen von Bedeutung: Der chronische Bluthochdruck, der schon vor der Schwangerschaft besteht und die Schwangerschaftshypertonie (Gestationshypertonie), die sich erst nach der 20. Schwangerschaftswoche entwickelt. Die dritte und gefährlichste Form ist die Präeklampsie. Sie ist gekennzeichnet durch das plötzliche Auftreten hoher Blutdruckwerte und weiterer Beschwerden wie z. B. Sehstörungen, Krämpfen und Wassereinlagerung, in schweren Fällen sind das Leben von Mutter und Kind bedroht.
Sprache und Kognition beeinträchtigt
Wie sich ein erhöhter Blutdruck von Schwangeren auf die Entwicklung ihrer Kinder auswirkt, war Thema einer US-amerikanische Studie. 395 frühgeborene Kinder wurden dafür im Alter von zwei Jahren mit speziellen Entwicklungstests untersucht. Getestet wurden mit den sogenannten Bayley Skalen Motorik, Sprache, soziale und emotionale Entwicklung, Alltagsfähigkeiten und die Kognition (Gedächtnis, Problemlöseverhalten).
Es stellte sich heraus, dass Kinder von Müttern mit Bluthochdruck in der Schwangerschaft in ihrer neurologischen Entwicklung gebremst waren. Der Wert für die Kognition war um durchschnittlich 3,69 Punkte, der für die Sprachentwicklung um 4,07 Punkte verringert. Hatten die Mütter unter einer Präeklampsie gelitten, waren die Einbußen noch größer (- 4,85 und -6,3 Punkte).
Schon kleine Einbußen können Auswirkungen haben
Klinisch bedeutsam könne schon eine Verringerung der Werte um vier bis sechs Punkte sein, erklären die Studienautor*innen. Zumal ein zu Beginn kleiner Nachteil sich im Zeitverlauf auswachsen kann und so z. B. die spätere schulische Leistung beeinträchtigt. Als Grund für die Einbußen vermuten die Forschenden einen negativen Einfluss des hohen Blutdrucks auf die frühe Entwicklung des kindlichen Gehirns.
Wichtig ist deshalb, einen eventuellen Bluthochdruck bei werdenden Mütter frühzeitig zu erkennen und optimal einzustellen. Betroffene Kinder sollten in ihrem Entwicklungsverlauf engmaschig kontrolliert werden. Dann könnte man mit frühen und intensiven Maßnahmen wie z. B. Sprach- und Ergotherapie etwaige Defizite ausgleichen, betonen die Forschenden.
Quelle: Ärztezeitung

